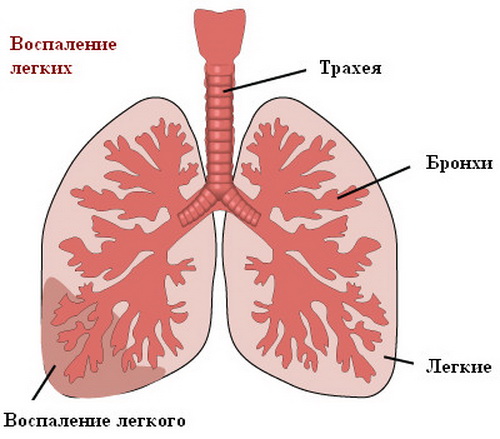
Вроджена пневмонія у новонародженого - це запалення легенів, яке розвивається відразу після народження дитини або протягом трьох діб. Захворювання розвивається однаково у доношених і недоношених діток, але тяжкість перебігу і наслідки трохи різні. Таке запалення має бути розпізнано відразу при появі перших симптомів, тому знання цих симптомів дуже важливо для правильної діагностики.
Епідеміологія
Статистика народження вродженої пневмонії говорить про те, що найбільш часто захворювання розвивається у жінок з обтяженим анамнезом щодо інфікування при вагітності. У недоношених діток і у діток з аспірацією запалення легенів зустрічається в півтора рази частіше, ніж у дітей, народжених в строк.
Причини вродженої пневмонії у новонародженого
Вроджена пневмонія у дитини називається такий, оскільки зараження і запалення відбувається саме під час вагітності або пологів, а зовнішні чинники відіграють незначну роль в даному захворюванні. Причиною такої пневмонії є інфекційний збудник, який є в організмі жінки і може активізуватися під час вагітності, або патоген активізується під час пологів. Тому все вроджені пневмонії за часом розвитку можна розділити на антенатальні (ті, які розвиваються ще внутрішньоутробно до моменту пологів) і інтранатальний (розвиваються при пологах). В кожному випадку причиною може бути свій мікроорганізм або вірус, що важливо для правильної діагностики та лікування.
Причини антенатальних пневмоній частіше віруси, оскільки саме в цей період дитина вразливий до їх дії. Для розвитку інфекційного процесу в легенях необхідно, щоб вірус почав діяти в останньому триместрі, а якщо раніше, то це може стати причиною вроджених вад. До найбільш частих причин розвитку вродженої пневмонії внутрішньоутробно можна віднести групу TORCH. До них відноситься токсоплазмоз, краснуха, цитомегаловірус і герпес-вірус, а також деякі інші. Кожен такий збудник має свої особливості будови і розвитку, а відповідно і лікування.
Токсоплазмоз - це захворювання, викликане токсоплазмой Гонд, яка є найпростішим мікроорганізмом. Збудник передається через кішок, які є його носіями, або через погано просмажене м'ясо. Зараження може відбуватися під час вагітності на останніх термінах, тоді воно і стане причиною пневмонії у дитини. Якщо зараження відбувається до вагітності, то жінка може і не знати про наявність такого антигену в своєму організмі, оскільки клініка неспецифічна.
Краснуха - це гостре вірусне захворювання, яке передається повітряно-крапельним шляхом і несе потенційну загрозу для плода на ранніх термінах через розвиток вроджених вад. Вірус може провокувати розвиток пневмонії у дитини, якщо мама заразилася перед самими пологами.
Цитомегаловірусна інфекція - це захворювання, яке може передаватися повітряно-крапельним шляхом, статевим і контактним. Більше 60% людей вражені цим вірусом, але захворювання розвивається далеко не у кожного. При інфікуванні вагітної жінки вірус може проникати крізь плаценту і індукувати розвиток запального процесу в багатьох органах - легких, печінки, головному мозку.
Герпес - це вірус, який має тропність до нервової системи, але він з такою ж частотою може викликати і пневмонію. Розрізняють два основних типи - це герпес лабіальний, який передається повітряно-крапельним і контактним шляхом, а також герпес генітальний, що передається статевим шляхом.Перший вірус має значення в розвитку саме антенатальної пневмонії, а другий - интранатальной, оскільки зараження відбувається при контакті з ураженими статевими органами.
Інфекції з групи TORCH є небезпечними в плані пневмонії при інфікуванні саме на останніх термінах або перед самими пологами. Що стосується інших причин, то вони також можуть бути етіологічним фактором.
Причиною вродженої пневмонії також можуть бути і бактерії - хламідії, мікоплазми, лістерії, уреаплазми, кандиди, трихомонади. Їх роль в розвитку вродженої пневмонії у дитини має важливе значення вже на етапі інфікування перед самими пологами або під час їх. Уреаплазми і трихомонади відносяться до статевих інфекцій, які не часто можуть стати причиною пневмонії у абсолютно здорової дитини. Такі інфекції, в тому числі і кандида, інфікує вже чутливий організм недоношеної або дитини з імунодефіцитом. Хламідії і мікоплазми - це внутрішньоклітинні мікроорганізми, які відіграють першорядну роль у розвитку вроджених пневмоній бактеріальної етіології. Вони можуть бути причиною інфекції дихальних шляхів у дитини вже при народженні або в перші години після цього, при наявності відповідних умов.
Підсумовуючи вище перераховані причини розвитку вроджених пневмоній можна сказати, що віруси можуть бути найбільш частою причиною цього, але разом з тим і бактерії відіграють свою роль у розвитку запалення. Патогенез пневмонії у новонародженого не настільки залежить від етіологічного фактора. Будь-патоген для розвитку інфекційного процесу для початку потрапляє крізь фето-плацентарний бар'єр. Будь то вірус, чи бактерія, він має тропність до легеневої тканини і потрапляє з кровотоком в легені. Особливості легеневої тканини новонародженого такі, що альвеоли не розкриті і можуть стати субстратом для розвитку інфекції. Там відбувається запалення, яке вже при народженні виявляється симптомами через недостатній функції легенів, адже саме після народження легені повинні працювати на повну силу. Тому запальний процес ще більше активізується з першим подихом і з'являються симптоми.
Фактори ризику
Є дітки, які мають вищий ризик розвитку вродженої пневмонії, ніж інші. До факторів ризику можна віднести:
- патології вагітності і захворювання матері призводять до порушення формування нормального захисного бар'єру - плаценти,
- інфекційні захворювання мами, особливо з групи TORCH, підвищують ризик інфікування через плаценту і розвиток інфекційного ураження,
- недоношеність підвищує ризик інфекції через слабкість імунного захисту,
- умови пологів і зовнішні втручання підвищують ризик інфікованості.
Симптоми вродженої пневмонії у новонародженого
Вроджена пневмонія характеризується тим, що симптоми починають проявлятися відразу після народження або ж в ранньому післяпологовому періоді. Якщо клінічна картина розвивається протягом 72 годин з моменту народження, то це також відноситься до поняття вродженої пневмонії, але тут вже грає роль інтранатальний шлях зараження. Якщо пневмонія спричинена внутрішньоутробним інфікуванням певним вірусом, то часто разом з симптомами з боку дихальної системи є прояви і з боку інших систем. Це потрібно враховувати при діагностиці вродженої пневмонії, оскільки підходи до лікування пневмонії вірусної і бактерійної етіології трохи відрізняються.
Перші ознаки захворювання з'являються відразу після народження. Загальний стан дитини може бути важке за рахунок виражених дихальних порушень. Дитина народжується з ціанотичним або блідо-сірим кольором обличчя, може бути петехіальний висип на тлі інтоксикації. У дитини слабкий крик і пригноблені вроджені рефлекси на тлі гіпоксії центральної нервової системи при інфекційному ураженні.Тому оцінка дитини за шкалою Апгар може бути низькою, що не дозволяє відразу провести шкірний контакт. Іноді діткам з вродженою пневмонією необхідні реанімаційні заходи відразу після народження, а іноді ступінь дихальних порушень не настільки виражена. Прояви пневмонії - це дихальні порушення, які клінічно визначаються задишкою. Задишка в залежності від тяжкості характеризується втягненням міжреберних проміжків і ділянок над і під ключицями, западением грудини при диханні. На тлі порушення дихання визначається тахипное і прискорене серцебиття. Все це свідчить про явну патології органів дихання і вимагає негайної подальшої верифікації.
Якщо пневмонія спричинена вірусом з групи TORCH, то можуть бути інші симптоми генералізованої інфекції. Наприклад, цитомегаловірус має тропність до головного мозку дитини і печінки, тому при дії на плід, ця інфекція викликає важкі ураження мозку у вигляді ішемічних уражень і кіст, а також збільшення печінки і важку жовтяницю з билирубиновой енцефалопатією. Тому пневмонія на фоні цих симптомів може бути специфічним проявом даного вірусу.
Вроджена пневмонія, викликана вірусом краснухи, може проявлятися характерним висипом на тілі дитини з симптомами з боку дихальної системи.
Бактеріальні пневмонії мають особливості перебігу, оскільки запальний процес має гнійний характер. Найчастіше вони розвиваються протягом перших двох діб, коли різко погіршується стан малюка. На тлі вираженої задишки з'являються симптоми інтоксикації - підвищується температура тіла дитини, або якщо це недоношена дитина, то швидше за все розвивається гіпотермія. Новонароджений відмовляється від грудей, втрачає вагу і стає неспокійним. Все це разом з респіраторними симптомами має наштовхнути на думку пневмонії.
Стадії пневмонії не відрізняються від таких у дорослих, єдине, що швидко відбувається поширення запалення і деякі збудники швидко викликають некроз (стафілокок, вірус грипу, пневмоциста).
Види пневмоній у новонародженого можна класифікувати по збудника на вірусні та бактеріальні, а також на специфічні і неспецифічні, що дуже важливо при виборі лікування.
Ускладнення і наслідки
Ускладнення вродженої пневмонії залежать від виду збудника і можуть бути негайними або відстроченим. Якщо збудник швидко викликає деструкцію легеневої тканини, то можливі ускладнення у вигляді поширення інфекції. Така поширена інфекція при ураженні легенів швидко може стати причиною потрапляння збудника в кров і розвитку бактеріємії. Сепсис для такого маленького дитини загрожує летальним результатом. Серед інших системних ускладнень можуть бути геморагічний синдром, ДВС-синдром, гемодинамічні порушення, персистування фетальних комунікацій і на тлі цього гостра серцево-судинна недостатність.
Серед легеневих ускладнень можливий розвиток плевриту, ателектазу, пневмотораксу.
Наслідки пневмонії можуть бути більш серйозні при системному характері поразок. Якщо пневмонія вірусна, то можуть бути ураження інших органів і системні прояви - вроджені вади, хронічні форми інфекцій і порушення інтелекту.
Діагностика вродженої пневмонії у новонародженого
Діагностика вродженої пневмонії завжди ускладнена тим, що може бути багато варіантів недостатності дихальної системи і необхідно ці стани диференціювати. Якщо підтверджений діагноз вродженої пневмонії, то важливо діагностувати вид збудника, оскільки тактика лікування відрізняється. Тому починати діагностику потрібно з анамнестичних даних мами про перебіг вагітності і пологів. Дуже важливо з'ясувати, чи є у мами інфекції і чи проводилося дослідження на групу TORCH, адже це найбільш серйозні збудники.
Особливістю вродженої пневмонії, головним чином у недоношеної дитини, є нечітка об'єктивна картина. Дані аускультації як правило не дають чіткої картини саме пневмонії, так як двосторонній процес може свідчити однаково про пневмонії і респіраторному дистрес-синдромі. Тому головними методами діагностики можна вважати додаткові лабораторні та інструментальні методи дослідження.
Аналізи у новонародженого мають свої особливості через фізіологічних причин - кількість формених елементів крові збільшується для забезпечення нормального клітинного дихання, а на п'ятий день відбувається фізіологічний лейкоцитарний перехрещення. Тому зміни лабораторних даних, які можуть свідчити про пневмонії не так специфічні, як у більш старших діток. Але на користь пневмонії може свідчити наростання кількості лейкоцитів в динаміці і відсутність лейкоцитарного перехрещення на п'ятий день життя дитини. Це говорить про бактеріальної інфекції, і можна виключити вірусну етіологію пневмонії або ж думати про асоціацію вірусів і бактерій.
Іноді на тлі лікування пневмонії у дитини не вдається досягти результатів, тоді проводиться обстеження мами з метою визначення специфічного збудника. Адже мама в такому випадку є головним джерелом інфекції для дитини, в той час, як у дитини антитіла ще не утворилися і їх неможливо визначити. Для цього проводять серологічне дослідження крові мами з визначенням антитіл до тих чи інших інфекцій. Визначають рівень антитіл класу імуноглобулінів G і M. При цьому використовують спеціальні реактиви, які дозволяють визначити рівень цих антитіл до спеціальної інфекції. Якщо є підвищення рівня імуноглобулінів G, то цей вірус не може брати участь у розвитку пневмонії у дитини, оскільки свідчить лише про стару інфекції. А ось якщо виявлені імуноглобуліни М, то це свідчить про гостру інфекцію, тобто, висока ймовірність, що плід також інфікований. Серед спеціальних аналізів при підозрі на статеві інфекції також проводять дослідження мазка з піхви. Це необхідно при бактеріальних пневмоніях, коли можна точно визначити збудника і його чутливість до антибактеріальних засобів.
Інструментальна діагностика дозволяє точно встановити діагноз ураження легень і уточнити локалізацію процесу. Рентген-ознаки вродженої пневмонії новонародженого - це сдутіє легких і посилення судинного малюнка на початкових стадіях захворювання, а далі вже з'являються запально-інфільтративні зміни зливного характеру. Але якщо дитина недоношена, то рентгенограма не дозволяє точно провести діагностику між пневмонією і хворобою гіалінових мембран, оскільки зміни ідентичні при обох патологіях. Тому виникає потреба в додаткових заходах лікування.
Диференціальна діагностика
Диференціальна діагностика вродженої пневмонії повинна проводитися з хворобою гіалінових мембран в першу чергу у недоношених, а також з аспіраційних синдромом, вродженими вадами розвитку легенів, діафрагмальної грижею, патологією серця і травмами ЦНС, які супроводжуються порушенням дихання. Хвороба гіалінових мембран - це патологія недоношених діток, яка розвивається на тлі недостатності сурфактанту в легенях. Патологія характеризується похожіми змінами при рентгенографії в вигляді «ватних» легких, тому таким діткам є необхідність введення екзогенного сурфактанта.
Вроджені вади дихальної системи можуть також маніфестувати дихальними розладами, тому потрібно виключати їх. Що стосується вроджених вад серця, то клініка проявляється в більш пізній час, а точно диференціювати дозволяє УЗД серця.Деякі «критичні» пороки серця можуть маніфестувати в перші години, в такому випадку буде відповідний анамнез по виявленню пороку ще внутрішньоутробно.
профілактика
Профілактика будь-якої інфекції у дитини повинна починатися ще на етапі раннього діагностування та обстеження мами при вагітності. В Україні перед вагітністю і вже під час вагітності обстеження на групу TORCH не обов'язково, але завжди рекомендується доктором і жінка сама вирішує, проводити його чи ні, так як це досить дороге обстеження. Але з огляду на можливі ризики, необхідно підкреслити високу важливість цього дослідження для своєчасної діагностики та лікування. Якщо жінка не хворіла на певні інфекції в дитинстві і у неї немає антитіл, то слід провести специфічну імунізацію. З огляду на чинники ризику розвитку вродженої пневмонії, головними заходами профілактики можна вважати нормальну вагітність і народження здорової дитини в термін.
Внутрішньоутробна пневмонія у новонароджених
 Вроджена пневмонія з'являється внаслідок інфікування плода:
Вроджена пневмонія з'являється внаслідок інфікування плода:
- антенатально, під час інфікування крізь уражені навколоплідні води - інфекційний вірус проникає в легені плоду,
- трансплацентарно, гематогенним способом.
причини розвитку вродженої пневмонії:
- гострі і вірусні бактеріальні інфекції, які жінка перенесла на пізніх термінах вагітності,
- запальні та інфекційні хвороби шлунково-кишкового тракту і сечостатевої системи у жінки із зараженням навколоплідних вод і низхідним шляхом інфікування,
- генералізація і реалізація TORCH-інфекції (хламідіозу, токсоплазмозу, лістеріозу, сифілісу, герпетичної або цитомегаловірусної інфекції).
Фактори ризику внутрішньоутробного інфікування плода з появою пневмонії:
- вроджені аномалії розвитку бронхолегеневої системи,
- внутрішньоутробна хронічна гіпоксія,
- фетоплацентарна недостатність з аномаліями плацентарної циркуляції крові,
- цервіцити, ендометрити, пієлонефрити, вагініти, хоріоамніоніта у вагітної,
- недоношеність, гестационная незрілість плода.
Відмінними рисами вродженої пневмонії новонароджених є:
- захворювання супроводжується іншими проявами внутрішньоутробного зараження - кон'юнктивіт, висипання, симптоми енцефаліту або менінгіту, збільшення селезінки і печінки, інші прояви TORCH-інфекції,
- поява симптомів хвороби в перші дні життя малюка,
- хвороба проходить на тлі захворювання гіалінових мембран, глибокої недоношеності, множинних бронхоектазів або ателектазів і інших вад розвитку легенів і бронхів,
- захворювання найчастіше проявляється двостороннім процесом запалення, що ускладнює перебіг хвороби.
До симптомів вродженої пневмонії у новонароджених відносяться:
 участь допоміжних м'язів в акті дихання, що проявляється втягуванням яремної ямки і міжреберних проміжків,
участь допоміжних м'язів в акті дихання, що проявляється втягуванням яремної ямки і міжреберних проміжків,- задишка, яка з'являється тут же після пологів, рідко в більш пізній час,
- напади апное і ціанозу,
- пінисті виділення з порожнини рота,
- стомлюваність під час смоктання,
- відрижки, відмова від їжі,
- малопродуктивний частий кашель, в деяких випадках до блювоти,
- лихоманка.
Додатковими симптомами вродженої пневмонії є:
- підвищена кровоточивість,
- збільшується блідість шкіри,
- наростаюче зниження ваги,
- різні енантеми і екзантеми, склерома,
- збільшення селезінки і печінки.
Під час відсутності своєчасного діагностування та призначення лікування у малюка відбувається посилення дихальної недостатності, розвиток інфекційно-токсичного шоку, судинної і серцевої недостатності.
Тим більше часто захворювання з'являється у малюків зі значною незрілістю дихальної системи (під час пневмоторакс, порушення синтезу сурфактанту, множинних вроджених аномалій розвитку бронхів і легенів) або у глибоко недоношених дітей.
Тому проходження захворювання ускладнюється супутніми патологіями і часто призводить до смертельних наслідків, найбільш важкий стан відзначається при двосторонньої пневмонії.
Інтрнатальная пневмонія
 Під час интранатальной пневмонії збудниками захворювання є різні інфекційні агенти з зараженням при пологах:
Під час интранатальной пневмонії збудниками захворювання є різні інфекційні агенти з зараженням при пологах:
- під час заковтування навколоплідних інфікованих вод,
- під час проходження плода через інфіковані шляхи.
При интранатальной пневмонії розвитку інфекційного процесу сприяють:
- внутрішньоутробна гіпотрофія,
- виражена морфофункциональная незрілість грудничка або недоношеність,
- порушення легенево-серцевої адаптації дитини,
- асфіксія при пологах,
- лихоманка у вагітної,
- тривалий безводний період при пологах,
- синдром пригнічення дихання (дистрес-синдром) після загального наркозу внаслідок операції кесаревого розтину суттєво підвищують ризик появи пневмонії у дітей.
Постнатальная пневмонія - це процес запалення легеневої тканини, який розвинувся після народження малюка: негоспітальна ( «домашнє»), госпітальне (нозокоміальне) або стаціонарне.
З урахуванням збудника виділяють такі види захворювання:
- паразитарні,
- вірусні,
- грибкові,
- бактеріальні,
- змішані (бактеріально-грибкові, вірусно-бактеріальні).
Основні причини постнатальної пневмонії:
 родова травма, зазвичай спінальна з ураженням верхніх грудних сегментів і шийного відділу хребта,
родова травма, зазвичай спінальна з ураженням верхніх грудних сегментів і шийного відділу хребта,- мекония і асфіксія при пологах з аспірацією навколоплідних вод,
- патології розвитку бронхолегеневої системи,
- антенатальної ураження мозку,
- інтубація трахеї, реанімація при пологах, ШВЛ, катетеризація пупкових вен,
- недоношеність,
- перегрівання чи переохолодження дитини,
- контакт з бактеріальними і вірусними респіраторними інфекціями з зараженням повітряно-крапельним способом після пологів.
Клінічні симптоми:
- поверхневий частий малопродуктивний кашель,
- гострий початок захворювання з проходженням загальної симптоматики - лихоманка, токсикоз, відмова від їжі, слабкість, відрижки,
- роздування крил носа, пінисті виділення з порожнини рота,
- задишка з участю допоміжних м'язів і ціанозом,
- приєднання серцево-судинних патологій,
- гучне дихання, дистанційні хрипи.
Фактори розвитку пневмонії новонароджених
Основними факторами появи пневмонії у дітей є:
 інфекційно-запальні хвороби травної, дихальної або сечостатевої системи вагітної жінки,
інфекційно-запальні хвороби травної, дихальної або сечостатевої системи вагітної жінки,- вагітність, яка ускладнена соматичної або акушерською патологією,
- внутрішньоутробна хронічна гіпотрофія і гіпоксія,
- прогресування і реалізація внутрішньоутробних інфекцій,
- асфіксія під час пологів з аспіраційних синдромом,
- розродження за допомогою кесаревого розтину,
- спадкові хвороби легенів,
- пневмопатии і інші вроджені патології бронхолегеневої системи,
- спінальна або внутрішньочерепна родова травма,
- недоношеність,
- блювота або зригування з аспірацією їжі,
- реанімаційні допомоги при пологах,
- контакт з носіями патогенних мікроорганізмів, респіраторними вірусами з інфікуванням дихальної системи,
- несприятлива епідемічна та санітарна обстановка будинку або в пологовому будинку,
- неправильний догляд за малюком (недостатнє провітрювання приміщення, перегрівання, переохолодження).
діагностування
 діагностування цієї хвороби у дітей засновані на комплексному обстеженні:
діагностування цієї хвороби у дітей засновані на комплексному обстеженні:
- анамнезу,
- клінічних симптомів захворювання,
- лабораторних аналізів (змін до клінічному обстеженні КОС, газів в крові),
- фізикальні обстеження.
Але головне значення в якості способу діагностування має рентгенографія легенів, яка визначає наявність вроджених вад і аномалій, зміни внутрішньогрудних лімфатичних вузлів і бронхів, вогнище запалення.
лікування хвороби
Пневмонія, яка розвинулася під час новонародженості, є небезпечним захворюванням, які потребують постійного спостереження за станом малюка і лікарської коригуванню. Тому лікується хвороба лише в стаціонарних умовах, тривалість буде залежати від наявності ускладнень і тяжкості патології.
Лікування пневмонії у новонародженого починають з використання антибіотиків широкого спектру дії, зменшення токсикозу, коригування серцево-судинних і дихальних порушень, порушеного гомеостазу.
За дитиною потрібен постійний догляд:
- гігієнічний догляд за шкірним покривом,
- годування молоком з грудей матері або адаптованою сумішшю з ріжка або зонда до поліпшення самопочуття малюка і зникнення дихальних порушень,
- часта зміна положення тіла, профілактика перегріву або переохолодження дитини,
- організація комфортного клімату в кувезі (у недоношених дітей) або приміщенні.
призначається додаткове лікування:
- симптоматичні засоби (від кашлю, жарознижуючі, протизапальні лікарські препарати, муколітики),
- імуноглобуліни або інші імуностимулятори,
- пробіотики,
- вітаміни,
- гірчичні обгортання, фізіотерапевтичні процедури, інгаляції, масляні компреси,
- вібраційний і загальнозміцнюючий масаж.
Тривалість лікування пневмонії новонароджених складає в середньому приблизно місяць.
Наслідки і ускладнення
 Під час правильного і своєчасного лікування пневмонії наслідками можуть бути часті бронхіти, респіраторні і простудні інфекції, стійке зниження імунітету у малюка.
Під час правильного і своєчасного лікування пневмонії наслідками можуть бути часті бронхіти, респіраторні і простудні інфекції, стійке зниження імунітету у малюка.
Ускладнення з'являються у дітей з родовими вадами розвитку або травмами, внутрішньоутробної гіпотрофією, незрілістю систем і органів і іншими супутніми захворюваннями.
визначають основні ускладнення:
- позалегеневі ускладненняя - мастоидит, отит, парез кишечника, синусит, підвищене утворення тромбів, недостатність надниркових залоз, сепсис, кардити, серцево-судинна недостатність,
- легеневі - пневмоторакс, ателектази, прогресивна дихальна недостатність, плеврит, абсцеси.
Протягом року дитина перебуває під лікарським диспансерним наглядом.
Особливості лікування та перебігу у недоношених новонароджених
У недоношених дітей набагато частіше з'являються ранні та вроджені неонатальні пневмонії, на відміну від доношених малюків, це зумовлено підвищеною частотою внутрішньоутробних інфекцій, вад розвитку і пневмопатій. Захворювання має двостороннє запальне ураження з мізерною клінічної симптоматикою, при цьому пневмонія маскується під інші неврологічні захворювання або соматичні патології (адинамія, млявість, порушення смоктання, зригування, загальмованість).
У клінічній симптоматиці починають домінувати ознаки токсикозу, а після дихальної недостатності з яскраво вираженоюгипоксемией. При запаленні легенів у недоношених дітей пневмонія, як правило, відзначається схильністю до гіпотермії і слабкою клінічною картиною, підвищена температура відзначається не часто.
Основна частина позалегеневих симптомів, які посилюють перебіг захворювання, - пригнічення ЦНС зі зникненням глотательного і смоктального рефлексів, діарея, прогресуюча втрата маси тіла. Після вилікуваного захворювання відзначаються бронхолегеневі дисплазії, які викликають рецидивуючі бронхолегеневі хвороби.
Особливості перебігу постнатальної пневмонії
Клінічна картина запалення легенів в період новонародженості залежить від вірулентності збудника, ступеня зрілості всіх органів і систем дитини і наявності супутніх патологічних процесів:
- в початковій стадії хвороба має стертий перебіг, і ознаки захворювання часто виявляються через кілька годин або діб після розвитку запального процесу,
- перші симптоми не характерні пневмонії - розвивається млявість, слабість, відрижки, відсутність температурної реакції пояснюється незрілістю системи терморегуляції і імунологічної реактивності організму,
- часто відзначається дрібновогнищевий характер запалення, який важко діагностується при аускультації і діагноз ставиться тільки після появи дихальної симптоматики (задишка, кашель, ціаноз),
- катаральні явища при зараженні респіраторними вірусами часто відсутні в зв'язку з раннім ураженням паренхіми легенів і відсутністю місцевого імунітету,
- у доношених новонароджених, без важкої супутньої патології, захворювання має сприятливий прогноз для життя і здоров'я за умови своєчасної діагностики та раннього початку антибіотикотерапії.
Особливості протікання та лікування у недоношених дітей
У недоношених новонароджених набагато частіше розвиваються вроджені і ранні неонатальні пневмонії в порівнянні з доношеними дітьми, що пов'язано з високою частотою пневмопатій, вад розвитку та внутрішньоутробних інфекцій. Пневмонія має двосторонню локалізацію запального процесу з мізерною клінічною картиною, маскується під інші соматичні патології або неврологічні захворювання (млявість, адинамія, загальмованість, відрижки, порушення смоктання). 
У клінічній картині домінують ознаки токсикозу, а потім дихальної недостатності з великою виразністю гіпоксемії і респіраторно-метаболічного ацидозу. У недоношених пневмонія частіше розвивається з мізерною клінічною картиною і схильністю до гіпотермії, висока температура при запаленні легенів виникає рідко.
Велика частота позалегеневих симптомів, що посилюють перебіг хвороби - прогресуюча втрата ваги, діарея, пригнічення центральної нервової системи зі зникненням смоктального і ковтального рефлексів. У недоношених малюків відзначається великої кількості ускладнень як легеневих, так і позалегеневих.
Після перенесеної пневмонії відзначаються бронхолегеневі дисплазії, що викликають рецидивуючі бронхолегеневі захворювання.
Причини вродженої пневмонії

Хвороба носить назву вродженої пневмонії саме тому, що інфікування відбулося до народження.
Це захворювання не можна назвати поширеним: на 1000 дітей припадає менше двох малюків з даним захворюванням.
Однак це - небезпечне захворювання, результатом якого є ураження легень дитини.
Наслідки можуть бути найсумніші, аж до летального результату.
Причини захворювання - різні, в залежності від способу інфікування.
Внутрішньоутробне інфікування може відбуватися двома шляхами:
- Гематогенний або трансплацентарний спосіб (через плаценту, тобто з крові матері в кров дитини). Такий вид пневмонії небезпечний, але зустрічається рідко. Більш того, якщо у майбутньої мами серйозна інфекція, це викликає суттєве погіршення стану здоров'я і змушує її звернутися до лікаря. Спеціаліст призначає лікування і вживає заходів, які допомагають мамі і майбутній дитині уникнути важких наслідків.
- Бронхогенний спосіб інфікування. Він має різновиди:
- антнатальний (інфекція потрапила дитині в легені з навколоплідних вод),
- інтранатальний (інфекція потрапила в організм під час проходження дитини по родових шляхах),
- постнатальний (інфекція потрапила в пологовому будинку після народження).
Постнатальную пневмонію часто плутають з вродженою, тому що не завжди представляється можливим визначити момент інфікування.
Зустрічаються і комбіновані випадки. Саме вони становлять підвищену складність в лікуванні і становлять найбільшу небезпеку для малюка.
Збудниками захворювання виступають:
- При гематогенному способі інфікування: вірус герпесу, вірус краснухи, цитомегаловірус, токсоплазмоз, лістеріоз, сифіліс та ін.Захворювання у дитини в даному випадку проявляється протягом 3-х діб і є частиною загального процесу.
- При бронхогенном шляху інфікування: стафілокок, стрептокок, хламідії, уреаплазмоз, кандидоз та ін. Найбільшого поширення (близько 50%) має вроджена бронхогенная пневмонія, яку викликають стрептококи групи В. Така форма часто зустрічається у новонароджених, навіть якщо мама перенесла кесарів розтин.
Говорячи про шляхи інфікування та причини вродженої пневмонії, слід звернути увагу на фактори ризику.

Патологія легень у недоношених

Причини захворювання у недоношених можна розділити на наступні категорії:
- Трансплацентарні - при проникненні збудника через плаценту матері при наявності у неї бактеріальних або вірусних інфекцій,
- Антенатальні - бактерії вражають дихальні шляхи плоду шляхом проникнення з навколоплідних вод,
- Інтранатальні - мікроорганізми в легені потрапляють при проходженні дитини по родових шляхах або з навколишнього середовища, коли вагітної виконано Кесарів розтин,
- Постнатальні - інфікування в пологовому відділенні або вдома.
Пневмонії у новонароджених обумовлені особливим спектром мікроорганізмів, що вимагає призначення особливої групи антибіотиків при лікуванні хвороби. При вірусних інфекціях прогноз перебігу захворювання у новонароджених залежить від стану імунної системи малюка і має специфічні особливості, які розглянемо нижче.
Ризик хвороби після кесаревого розтину
Після кесарева розтину вроджена пневмонія виникає при інфікуванні наступними мікроорганізмами:
- Віруси герпесу, краснухи, токсоплазмозу, лістеріозу,
- Бактеріальні збудники: мікоплазми, стрептококи, хламідії,
- Гриби роду Кандіда.
При тривалому перебігу вроджена пневмонія викликається поєднаної флорою, яка важко піддається лікуванню, що в давні часи призводило до високої смертності у новонароджених.
Запалення легеневої тканини, що виникло після кесарева розтину у матері, обумовлено стрептококом. Збудник стає причиною гнійних вогнищ і сепсису (бактеріального зараження крові) при швидкому розмноженні навіть на тлі антибіотиків.
Домашні види запалення легенів у недоношених виникають на тлі респіраторних інфекцій, аденовірусних ураженнях, стрептококових інфекціях.
Патогенетичні ознаки у новонароджених

Коли дитина народилася здоровою, це не означає наявності у нього сильної імунної системи. Деякі бактерії є антагоністами по відношенню до інших збудників захворювань дихального тракту. Так, протей здатний знищувати грамнегативнібактерії.
У недоношених дітей спостерігається недорозвинення захисних факторів альвеолярної тканини: простежуються дефекти сурфактанта, відсутні альвеолярнімакрофаги (клітини, які знищують мікроби в альвеолах), бронхіальна стінка слабка. На тлі таких змін складно припустити, що зустріч з інфекційними агентами не викличе запальних реакцій. Єдиним порятунком стає боротьба одних представників мікробного світу з іншими.
При кількість бактерій дихальних шляхів протеєм протягом декількох місяців не простежується пневмоній, зумовлених грамнегативними паличками. Протей є патогенної бактерією і здатний самостійно викликати запалення легенів у немовлят.
Взаємодія в мікробному світі - складний механізм, який достовірно не вивчений людиною. Очевидно, що повальне застосування антибіотиків не раціонально. Особливості призначення даних ліків вимагають контролю дозування і курсу терапії. Через порушення схеми терапії інфекцій антибактеріальними засобами, багато бактерії виробили стійкість, що ускладнює процес їх терапії.
Що формує негативний прогноз
Негативний прогноз при запаленні легенів у новонароджених формують такі симптоми:
- Гіпоксія головного мозку з уповільненням рухової функції і розумової активності,
- Порушення глибини дихальних рухів і розлади його ритму,
- Нерівномірність серцевих скорочень,
- Посилені дихальні акти (Чейн-Стокса),
- Накопичення токсинів в крові і поява вторинних змін в інших органах.
При появі хоча б одного з вищеописаних симптомів дитини поміщають в реанімаційне відділення, так як може знадобитися штучна вентиляція легенів.
Пневмонія у недоношених дітей має власні особливості на відміну від немовлят і немовлят до 1 року:
- Переважання симптомів дихання і токсичних реакцій. При накопиченні великої кількості вуглекислого газу з'являється набряк періорбітальний тканин. З плином часу гиперкапния призводить до пригнічення центральної нервової системи, появи дихання Чейн-Стокса,
- Підвищена температурна реакція і легеневі ускладнення - пневмоторакс, ателектази, плеврит,
- Позалегеневі ускладнення - парез кишечника, запалення вуха, утворення тромбів, недостатність надниркових залоз,
- У недоношених часто виникає аспирационное запалення легенів, так як вони схильні до зригування,
- Типова картина формування патологічних змін легеневої тканини: синдром дисемінованого згортання крові, сепсис,
- Нестійкий клінічний стан хворих з коливаннями лабораторно-клінічних аналізів.
Вищеописані ознаки пневмонії у новонароджених залежать від причини патології. Якщо запалення обумовлено пневмококком, висока ймовірність ускладнень або летального результату. При цій формі запальні вогнища швидко з одного легкого проникають в інше.
Вроджена пневмонія у новонароджених є небезпечним станом. Якщо лікар не призначить антибактеріальні препарати, у дитини швидко розвиваються такі симптоми:
- Дихальна недостатність,
- Накопичення в крові вуглекислого газу,
- Поразка тканин головного мозку,
- Дисбаланс водно-сольового обміну,
- Перевантаження серця,
- Посилення частоти серцевих скорочень.
Список змін, які викликає пневмонія у недоношених новонароджених, можна перераховувати нескінченно. Фінальною стадією патології є летальний результат (без адекватного лікування).
Як протікає вроджена пневмонія у доношених дітей

Пневмонія при народженні у доношених дітей протікає доброякісно. Її тривалість становить 1-2 тижні, а потім стан пацієнта поступово поліпшується. Ознаки дихальної недостатності рідко вимагають купірування застосуванням штучної вентиляції легенів.
У доношеної дитини гострий період запальних змін легких триває 5-7 днів. Після застосування антибіотиків спостерігається розсмоктування інфільтративних вогнищ в альвеолярних ацинусах, що забезпечує сприятливий прогноз.
Сегментарна пневмонія при народженні у недоношених дітей в кращому випадку виліковується через 4 тижні. Внаслідок такого перебігу хвороби, очевидно, що плід слід зберігати внутрішньоутробно до настання терміну фізіологічних пологів, але не завжди це можливо.
морфологічні симптоми
Симптоми запалення легенів у недоношених новонароджених можна розділити на наступні морфологічні типи:
- Трансплацентарний - наслідки поширеного інфікування бактеріями. Клінічні симптоми захворювання виникають через генералізованої інфекції. Діти з патологією народжуються з асфіксією, цианотичностью, порушенням дихання,
- Інтранатальний тип запалення легенів проявляється в 2 варіантах. Захворювання може виникати внаслідок внутрішньочерепної родової травми, Що призводить до порушення дихання. Другий варіант супроводжується присутністю «світлого проміжку». Дитина народжується здоровим, але через кілька днів у нього з'являються напади ціанозу, часті відрижки, нервове збудження. Може з'явитися діарея, поява піни з рота,
- Ранній неонатальний - спостерігається в перші дні після народження. Визначити даний тип можна за такими ознаками: порушення дихання, млявість, синюшність шкірних покривів,
- Пізній неонатальний - починається з проявів запалення верхніх дихальних шляхів: лихоманки, занепокоєння, риніту, відрижки. З плином часу з'являються інші симптоми запалення легеневої паренхіми: підвищення температури, кашель, блювота.
У недоношених дітей будь-яка з вищеописаних форм швидко прогресує і здатна викликати летальний результат, тому необхідно виявляти і лікувати патологію на ранніх термінах.
Ступінь небезпеки запалення легенів

Двостороннє запалення легенів у недоношених небезпечно високою ймовірністю летального результату. Серйозні наслідки виникають також на тлі первинного імунодефіциту, важкої гіпотрофії і недоношеності.
Ризик дихальної недостатності зростає при наявності в легенях инфильтративной рідини, сторонніх тіл, рідкої мокротиння (на тлі муковісцидозу). Для спорожнення гнійних вогнищ при неефективності антибіотиків необхідна відкрита санація утворень оперативним методом. Хірургічне втручання недоношеними переноситься дуже важко, але воно є необхідним заходом для порятунку життя дитини.
При двосторонньої пневмонії у недоношених часто спостерігаються такі ускладнення:
- пневмоцистоз,
- хламідіоз,
- Порушення серцевої діяльності,
- Зміна кислотно-лужної рівноваги,
- Зниження рівня гемоглобіну і сироваткового заліза,
- Підвищення кислотності крові.
Наслідки захворювання у недоношених дітей є занадто серйозними. Тільки при ранньому виявленні ознак інфільтративного зміни легеневої паренхіми і відсутності провокуючих чинників можна гарантувати повне лікування патології.
Терміни лікування немовлят
Вроджена пневмонія лікується стільки, скільки існують патогенетичні симптоми хвороби. Гострий період захворювання триває близько 2 тижнів, після чого зменшуються явища дихальної недостатності. При поліпшенні стану у недоношених дітей підвищується апетит, відновлюється стан центральної нервової системи. Стадія дозволу триває 1-2 тижні.
Прогноз при запаленні легенів у недоношених залежить від стану імунної системи дитини, наявності / відсутності провокуючих чинників, що застосовується тактики лікування.
Ускладнюють перебіг патології розвиток вторинних патологічних змін легеневої тканини:
- абсцеси,
- плеврити,
- Дихальна і серцево-судинна недостатність,
- Гіпотрофія недоношених (недолік маси тіла),
- Порушення кислотно-лужної рівноваги крові.
Пневмонія новонароджених - небезпечна патологія, яка вимагає постійного аналізу стану малюка і негайної медикаментозної корекції. Лікувати її можна тільки в умовах стаціонару.
Особливості захворювання у новонароджених
Пневмонія є захворювання, що викликає серйозні ускладнення і наслідки для здоров'я. У новонароджених запалення легенів може виникнути як самостійна хвороба або як ускладнення після, наприклад, перенесеного ГРВІ.
 Запалення легенів у 10 разів частіше вражає недоношених малюків
Запалення легенів у 10 разів частіше вражає недоношених малюків
Найбільш схильні до запалення легенів недоношені малюки. У них пневмонія виникає в 10-15% випадків, тоді як серед народжених в строк діток патологія діагностується лише у однієї дитини з ста. Це пов'язано з нерозвиненістю дихальної мускулатури, недостатнім регулюванням механізмів дихання і газообміну, незрілістю легеневої тканини.
вроджена пневмонія
Цей вид запалення легенів розвивається ще в утробі матері і займає приблизно 10% всіх пневмоній новонароджених. Захворювання дає про себе знати вже в перші хвилини або дні життя малюка. Зараження може статися різними способами:
- трансплацентарно, т. е. збудник хвороби проник в організм дитини через плаценту.Зустрічається рідко,
- антенатально - через навколоплідної рідини,
- інтранатально, або під час пологів.
Найбільш часто вроджена пневмонія виникає внаслідок зараження під час пологів патогенною мікрофлорою, що знаходиться в родових шляхах матері, або через інфіковану навколоплідної рідини. Трансплацентарний спосіб зустрічається рідко.
придбана
Якщо захворювання виникло після пологів в перший місяць життя малюка, то його називають набутим. Таке запалення легенів може бути:
- позалікарняних - дитина захворює будинку,
- госпітальних - захворювання розвинулося в умовах стаціонару в пологовому будинку, реанімації, відділення патологій новонароджених і т. д.
Причини виникнення
Факторів, що сприяють розвитку пневмонії у новонароджених, чимало. Особливу небезпеку вони становлять для недоношених дітей. Часто привести до хвороби можуть одночасно кілька з них:
- захворювання, перенесені жінкою під час вагітності,
- застосування стероїдних засобів майбутньою мамою,
- кисневе голодування і задуха плода,
- ускладнення під час пологів,
- кесарів розтин,
- внутрішньочерепна або спінальна травма,
- внутрішньоутробне ураження головного мозку,
- генетичні хвороби легенів та інших внутрішніх органів,
- несприятлива обстановка для утримання дитини,
- неправильний догляд за малюком.
У нормі у дитини в легенях знаходиться невелика кількість рідини, яке виштовхується при природному розродженні. При кесаревому розтині органи не встигають адаптуватися до нових життєвих умов, і в них залишається плодова рідина. Це сприяє розвитку так званого синдрому затримки фетальної (плодової) рідини, який викликає небезпеку розвитку дихальної патології у дитини, зокрема пневмонії.
У недоношеної дитини кесарів розтин може спровокувати розвиток синдрому дихальних розладів, при якому спостерігається прискорене нерегулярне дихання і підвищується ризик розвитку запалення легенів. Таким новонародженим потрібне ретельне спостереження, обстеження і лікування.
Окремо потрібно згадати про аспіраційної пневмонії. Її причиною часто стає порушення режиму годування дитини, при якому в легені може проникнути молоко, суміш, вода, блювотні маси. Особливо часто цей вид запалення легенів розвивається у недоношених в зв'язку з їх схильністю до відрижки.
збудники пневмонії
Запалення легенів викликається вірусами, бактеріями або грибами, які можуть потрапити в легені двома шляхами:
- гематогенно - внутрішньоутробно через кров,
- бронхогенних - через легені.
- Найчастіше причиною хвороби стають такі бактерії:
- стрептокок,
Стрептокок групи В є найбільш частою причиною захворюваності і смертності новонароджених дітей від менінгіту, сепсису і стрептококової пневмонії в розвинених країнах.
- стафілокок,
- синьогнійна паличка,
- листерия,
- грамнегативні палички сімейства кишкових бактерій,
- клебсієлла (паличка Фридлендера) та інші мікроорганізми.
- стрептокок,
- Вірусне запалення легенів може бути викликана різними видами вірусу герпесу, зокрема цітомегалавірусом, а також вірусом грипу, аденовирусом і іншими.
- Грибкова пневмонія частіше зустрічається у дітей, які тривалий час перебували на штучній вентиляції легень, особливо це стосується недоношених малюків. Збудниками хвороби можуть бути гриби роду Candida, рідше - Aspergillus, пневмоцистами (середнє між найпростішими і грибами).
Пневмоцистна пневмонія, або пневмоцистоз, буває переважно у недоношених дітей. Зараження цим мікроорганізмом може статися при контакті з носієм будинку або в пологовому будинку. Характерна особливість цього виду захворювання - відсутність хрипів в легенях, тому діагноз ставиться на підставі рентгена.
Пневмонія новонароджених в 65-80% випадків буває змішаного характеру, наприклад, коли до вірусного або грибкового запалення легенів приєднується бактеріальна інфекція.
- Внутрішньоутробні пневмонії частіше викликаються стрептококами групи B і грамнегативними бактеріями - кишковою паличкою і клебсиеллой (паличка Фридлендера), рідше - стафілококом і лістерією. Можливий розвиток захворювання через зараження цитомегаловірусом, вірусом простого герпесу та грибами роду Candida.
- Найбільш частими збудниками придбаної пневмонії є віруси (респіраторно-синцитіальних, парагрипу та інші), грам мікрофлора кишечника, стафілококи. Рідше позалікарняних запалення легенів викликаються моракселлой (представник нормальної мікрофлори верхніх дихальних шляхів) і кашлюку паличкою. Пневмококки і паличку інфлюенци або Пфейффера у новонароджених виділяють рідко.
Симптоми і особливості різних видів захворювання
Симптоми і особливості захворювання залежать від того, доношеним народилася дитина чи ні, а також від виду пневмонії.
 Внутрішньоутробна пневмонія проявляється відразу після народження дитини
Внутрішньоутробна пневмонія проявляється відразу після народження дитиниСимптоми придбаної пневмонії
Придбана пневмонія своїми симптомами нагадує ГРВІ. З'являються такі ознаки:
- дихальні розлади,
- нежить,
- занепокоєння дитини,
- млявість,
- порушення сну, режиму годування,
- підвищення температури тіла.
Симптоми і перебіг хвороби залежать від збудника:
- Для запалення легенів, викликаного респіраторно-синцитіальних інфекцією, характерно утруднення дихання.
- При зараженні аденовирусом мають місце сильні хрипи, кон'юнктивіт, нежить, вологий кашель.
- При грипі страждає нервова система.
- При герпетичної інфекції спостерігається кровоточивість, гостра ниркова і печінкова недостатність, виражена в збільшенні печінки і загальної інтоксикації організму.
- При інфікуванні стафілококом виникають абсцеси (гнійники) легких, гнійничкові ураження шкіри, пупкової ранки, остеомієліти.
- При ураженні клебсієлами відзначається ентерит, менінгіт, пієлонефрит.
Лікування та його терміни
Лікування пневмонії новонароджених здійснюється тільки в умовах стаціонару. Воно включає в себе ряд заходів:
- Антибактеріальну терапію. Вибір антибіотика залежить від даних обстеження, ситуації, що передує захворюванню, і клінічної картини. Найчастіше призначаються препарати з широким спектром дії. Доза ліків підбирається лікарем виходячи з віку малюка і збудника хвороби.
При Пневмоцистоз паралельно з антибактеріальними препаратами призначаються і протигрибкові. Вірусне запалення також лікується антибіотиком в зв'язку з тим, що до нього часто підключається і бактеріальна інфекція.
- Киснетерапію. Застосовується при наявності дихальних розладів і порушення газового гомеостазу у новонародженого. У важких випадках лікування не обходиться без штучної вентиляції легенів.
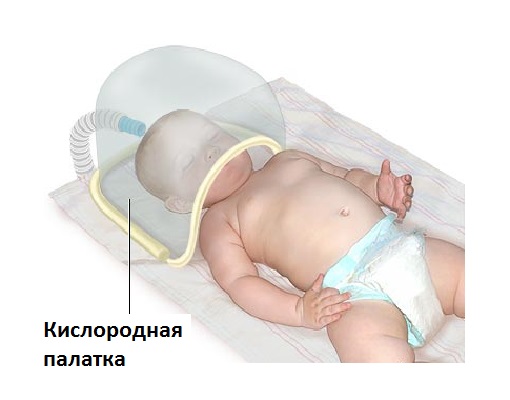 Кислородотерапия може здійснюватися за допомогою кисневої палатки
Кислородотерапия може здійснюватися за допомогою кисневої палатки - Створення сприятливого мікроклімату. Важливу роль відіграє мікроклімат, при якому температура повітря для доношених дітей складає 24-26 ° C, для недоношених в кувезах - 30-32 ° C і 34-36 ° C в тому випадку, якщо вага малюка менше ніж 1500 грамів. Вологість підтримують на рівні 60-70%.
- Масаж. Практикуються масажі у вигляді погладжування, легкого постукування і здавлювання грудної клітини з боків.
- Очищення дихальних шляхів. Для поліпшення відходження мокроти дитина укладається в дренажний положення на кілька хвилин 3-4 рази в день. Дихальні шляхи прочищаються шляхом відсмоктування слизу і зрошення слизових розчином бікарбонату натрію.
- Харчування. Спосіб харчування малюка залежить від його стану і віку. У зв'язку з втратою апетиту, розладами травлення і загальною слабкістю, яка ускладнює акт смоктання, годування проводиться через зонд або введенням їжі крапельним методом. В ідеалі для цього береться материнське зціджене молоко. Якщо такої можливості немає, то використовується адаптована молочна суміш. При поліпшенні стану дитини переводять на самостійне годування поступово, спочатку з соски або з ложки (починаючи з 1 разу на день), а потім з материнських грудей.
Важливе завдання мами в період хвороби дитини - зберегти грудне вигодовування. Грудне молоко зміцнює імунітет і містить всі необхідні речовини, що сприяють одужанню малюка.
Тривалість і прогноз лікування
Тривалість лікування і прогноз на одужання залежать від збудника хвороби, тяжкості стану малюка і супутніх захворювань. У більшості випадків пневмонія легко піддається лікуванню. При правильної та своєчасної медичної допомоги поліпшення стану спостерігається на 2-3 тижні хвороби. Воно характеризується зменшенням ознак дихальної недостатності, відновленням апетиту, нормалізацією нервової системи.
Запалення легенів, викликане пневмоцистами, лікується довше. Його інкубаційний період становить від 8 днів до 1 місяця. Загальна тривалість захворювання - 7-8 тижнів, у недоношених же дітей тільки гострий період триває 4-6 тижнів.
Але в деяких випадках хвороба може викликати небезпечні ускладнення і наслідки.
Небезпечні ускладнення і наслідки для новонароджених
Рівень сучасної медицини настільки високий, що дозволяє рятувати малюків, у яких була діагностована внутрішньоутробна або придбана пневмонія. Однак наслідки захворювання часом дуже серйозні. Вони діляться на:
- легеневі:
- застійні явища в легенях,
- пневмоторакс,
- спадання частки легені,
- плеврит.
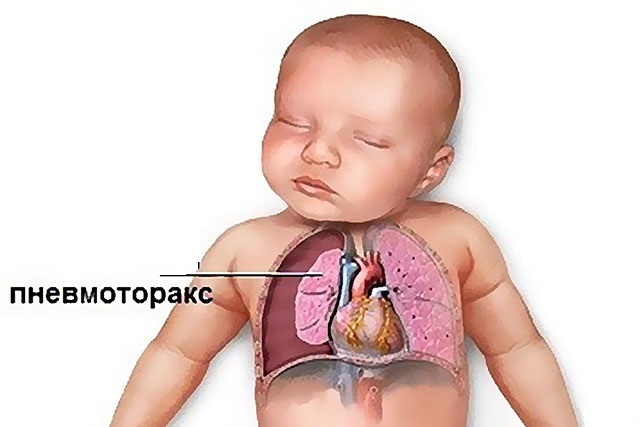 Пневмоторакс - скупчення повітря або газів між грудної стінкою і легким
Пневмоторакс - скупчення повітря або газів між грудної стінкою і легким
- позалегеневого:
- пінисті виділення з рота,
- отит,
- порушення перистальтики кишечника,
- розлад кровообігу,
- порушення згортання крові (ДВС-синдром),
- кровоточивість шкіри та слизових оболонок (геморагічний синдром),
- порушення харчування і травлення,
- енцефаліт,
- менінгіт,
- сепсис,
- порушення обміну речовин (ацидоз, зниження рівня кальцію, натрію, калію в організмі, цукру в крові, підвищення рівня білірубіну),
- склерема - ущільнення шкіри і підшкірної клітковини,
- недостатність надниркових залоз,
- порушення зору і слуху (після перенесеної пневмонії рекомендований контроль за роботою цих органів),
Ускладнення пневмонії новонароджених стосуються всього організму в цілому і кожного органу і системи в окремо.
У дітей, які перехворіли на запалення легенів, набагато вище схильність до бронхолегеневих захворювань. На тканини легенів або бронхів можуть залишатися спайки і рубці, звані алектазамі. Говорячи про наслідки для здоров'я малюка, потрібно згадати про підвищений ризик розвитку анемії і рахіту у недоношених, які перенесли ранню пневмонію дітей.
До них відносяться:
- Інфекційні захворювання вагітної жінки, запальні захворювання сечо-статевої системи і кишечника.
- Лихоманка у породіллі.
- Наявність у породіллі хоріоамніовіта (запалення верхнього шару ендометрія або плодових оболонок), церцівіта (запалення шийки матки), ендометриту (запалення слизової матки) та ін.
- Внутрішньоутробна гіпоксія (кисневе голодування) плода і виникла в результаті неї меконіальної аспірація (проникнення навколоплідних вод в дихальні шляхи дитини).
- Асфіксія плода (кисневе голодування, задуха) під час пологів.
- Порушення центральної нервової системи плода.
- Синдром дихальних розладів у дитини.
- Недоношеність. У глибоко недоношених дітей (з масою тіла до1500 г) вроджену пневмонію можуть викликати навіть віруси вітряної віспи та ентеро-віруси.
Симптоми вродженої пневмонії

Від способу інфікування і виду патогенних мікроорганізмів залежить, скільки часу пройде до появи ознак захворювання.
У більшості випадків захворювання проявляється протягом 3-6 діб після народження.
У деяких випадках цей строк становить 7 діб (при інфікуванні мікоплазмами) і 3-6 тижнів (при хламідійної пневмонії).
У новонароджених при наявності внутрішньоутробної пневмонії зазвичай відразу після народження спостерігаються перші ознаки захворювання:
- асфіксія (для виведення дитини зі стану задухи потрібні заходи реанімаційного характеру),
- відсутність крику або слабкий крик у новонародженого,
- проблеми з диханням (слабке або утруднене дихання),
- суха шкіра (можливо, з геморагічними висипаннями),
- збільшення печінки,
- вологі хрипи в легенях при прослуховуванні (хрипи можуть бути і відсутніми на початковому етапі, якщо запальний процес не дає легкому дихати),
- млявість, апатія малюка, слабкість, відсутність рефлексів або зайва збудливість,
- порушення серцевого ритму,
- часте зригування або блювання у дитини, пронос, відсутність апетиту, втрата маси тіла понад норму,
- блідість шкіри і слизових, іноді навіть з синюшним відтінком,
- набряк ніг,
- істотне підвищення температури тіла - до 40 ° С або низька температура - 35 ° С (доношені діти схильні до підвищення температури, у недоношених ж вона, як правило, знижена при пневмонії).

Діагноз ставиться на основі обстежень та аналізів, так як симптоми вродженої пневмонії схожі з картиною інших захворювань:
- синдром дихальних розладів,
- меконіальної аспірація,
- пневмоторакс,
- патології розвитку легенів або органів грудної клітини.
При спільності картини методи лікування цих захворювань - різні.
Для діагностики досліджують кров і проводять рентгенографічне обстеження.
Аналізи крові показують відхилення від норми числа лейкоцитів і зростання кількості нейтрофілів, що свідчить про присутність інфекційного процесу.
При рентгенографії проглядаються зміни в легенях, одному або обох, в залежності від того, одностороння або двостороння пневмонія у малюка.
Протягом часу перебування в пологовому будинку за станом здоров'я новонародженого спостерігають. Після виписки з пологового будинку протягом місяця дитини в обов'язковому порядку відвідує педіатр.
Лікування вродженої пневмонії

Як правило, при діагнозі «вроджена пневмонія» дитина поміщається в стаціонар і лікується без матері.
Малюка містять в кювезі і забезпечують подачу зволоженого кисню.
У будь-якому випадку призначаються антибіотики.
Захворювання вважається важким, в екстрених випадках (зупинка серця або дихання) проводяться реанімаційні заходи.
Лікування новонароджених проводиться комплексно:
- Детоксикація організму. Виведення токсинів, нормалізація водно-електролітного і кислотно-лужного балансу.
- Усунення серцевої недостатності.
- Недопущення внутрішньосудинного згортання крові.
- Блокада периферичного кровообігу з метою нормалізації і зниження небажаної активності ділянок мозку, які задіяні в патологічному процесі.
- Лікування пневмонії як такої.
Лікування триває стільки, скільки необхідно, щоб стан новонародженого стало стабільним з позитивною динамікою.
Гостра стадія захворювання зазвичай триває близько двох тижнів.
Після цього стан стабілізується, і явища дихальної недостатності починають зменшуватися.
У дитини повинні нормалізуватися життєво важливі процеси - дихання, серцева діяльність, температура.
Він повинен почати стабільно набирати вагу.
Крім того, аналізи повинні бути в нормі, а рентген органів грудної клітини повинен свідчити про те, що запальний процес зупинився.
Загальний час лікування - близько місяця. Багато в чому прогноз залежить від своєчасно поставленого діагнозу і імунітету малюка. Особливо вразливі недоношені діти.
Що таке пневмонія новонароджених
Пневмонія новонароджених (запалення легенів) - це інфекційне захворювання тканини легенів у дітей в перші 28 діб життя з характерними симптомами інтоксикації і змінами з боку органів дихання.
 При запаленні легенів альвеоли наповнюються секретом і перестають виконувати свої функції
При запаленні легенів альвеоли наповнюються секретом і перестають виконувати свої функції
У групі ризику знаходяться:
- недоношені діти (народжені на терміні вагітності менше 38 тижнів),
- діти із затримкою внутрішньоутробного розвитку (маса тіла менше 2500 г),
- діти, народжені шляхом кесаревого розтину.
Крім того, ряд чинників значно підвищує ймовірність розвитку захворювання у крихти, наприклад:
- гіпоксія плода (кисневе голодування). Виникає в результаті нестачі кисню в крові у матері, плацентарної недостатності (нестачі надходження кисню до плоду через судини плаценти),
- аспіраційний синдром, коли під час вдиху дитині в дихальні шляхи потрапляє частина навколоплідних вод,
- родові травми,
- гіпоксія під час пологів - тривалий безводний період (більше 24 годин),
- інфекційні захворювання сечостатевої та дихальної систем матері,
- пороки розвитку легенів (бронхо-легенева дисплазія).
Цікаво, що третина пневмоній у новонароджених дітей - це вторинне супутнє захворювання на тлі основного. Наприклад, вроджена пневмонія може виступати на тлі гемолітичної хвороби, важкої родової травми, сепсису. Такі пневмонії найчастіше визначають тяжкість перебігу основного захворювання, а також його результат.
види захворювання
- Вроджені (або внутрішньоутробні) пневмонії. Інфекцією заражається плід в материнській утробі. Діляться на трансплацентарні, коли інфекція потрапляє до малюка від матері через плаценту. Антенатальні, коли плід заражається через навколоплідні води. І інтранатальний, коли дитина піддається інфікуванню під час проходження через родові шляхи. Збудник захворювання в цьому випадку проникає з навколоплідних вод або з інфікованих статевих шляхів матері (генітального тракту).
- Постнатальні пневмонії, що виникають після народження дитини. Діляться на госпітальні (нозокоміальних) пневмонії, коли інфікування відбувається в пологовому будинку або відділенні патології новонароджених, і Позагоспітальні, коли новонароджений підхоплює захворювання вже після виписки з пологового будинку.
Крім того, за типом збудника пневмонії прийнято ділити на бактеріальні, вірусні та грибкові.
симптоми захворювання
У клінічному прояві пневмонії у новонароджених дітей виділяють кілька груп симптомів:
- Інтоксикаційний синдром - виникає в результаті отруєння дитячого організму токсинами вірусів або бактерій. В першу чергу вражається нервова і імунна системи. Це проявляється в слабкості дитини, відмову від їжі, сонливості, блідості або сірості шкірних покривів. Також може бути часте зригування або напади короткочасної зупинки дихання (апное).
- Порушення з боку органів дихання - виникають в результаті ураження тканини легені і як наслідок, брак кисню. Виявляються в учащении дихання, участі в акті дихання допоміжної мускулатури (втягнення міжреберних проміжків, роздування крил носа). Дихання у новонародженого стає стогнуть, гучним, іноді чутні хрипи на відстані. Шкірні покриви навколо губ і на кінцівках набувають синюшного відтінку, що є ознакою кисневого голодування.
- Порушення з боку серцево-судинної системи проявляються у вигляді тахікардії (почастішання пульсу), зниження артеріального тиску, набряків.
- Порушення з боку нервової системи - підвищена збудливість дитини, неспокій, зригування, зниження тонусу м'язів.
- Прояви з боку інших органів і систем - збільшення печінки та селезінки, рання жовтяниця (пожовтіння шкірних покривів раніше 3 доби життя дитини).
Симптоми запалення легенів у новонароджених - фотогалерея
Важливо знати, що підвищення температури тіла у новонароджених при пневмонії - це необов'язковий ознака. У дітей першої доби життя може відзначатися гіпотермія (температура тіла нижче 36 градусів). Це свідчить про знижену імунної реактивності і сильної інтоксикації.
Найчастішою причиною виникнення запалення легенів в медичних установах стає золотистий стафілокок. Особливістю стафілококової пневмонії є сильний інтоксикаційний синдром (температура тіла вище 38,5 ° C, порушення дихання). У дитини швидко розвивається дихальна недостатність.
Стафілокок руйнує тканину легкого, в результаті чого утворюються порожнини і булли, заповнені гноєм. Запальний процес часто переходить на сусідні тканини, і розвивається плеврит. Ускладнена абсцесом або плевритом стафілококова пневмонія часто є причиною смерті новонароджених дітей.
Специфіка вродженої пневмонії у немовлят:
- Клінічні і рентгенологічні прояви захворювання виникають в перші 72 години життя дитини.
- Джерелом інфекції є мати - у неї висівається така ж патогенна флора, що і у малюка.
- У дитини часто спостерігаються інфекційні осередки в сусідніх з легкими органах.
- Характерно збільшення печінки і селезінки з першої доби життя малюка.
- У плаценті після пологів виявляються запальні зміни.
Особливості запалення легенів у недоношених дітей
- Початок хвороби з неспецифічних ознак - погане смоктання, підвищена збудливість дитини, блідість або синюшність шкірних покривів, зниження температури тіла, порушення сну, втрата маси тіла або збільшення її внаслідок набряків.
- Пізніше прояв дихальних розладів (на 1-2 тижні життя).
- Більш часте виникнення ускладнень пневмонії, ніж у доношених новонароджених.
- Пінисті виділення з рота. Це відбувається в результаті застійних явищ в легенях.
- У недоношених дітей більш часто розвивається зараження крові на тлі пневмонії.
Найбільш поширеним збудником пневмонії у недоношених новонароджених є пневмоциста. Перебіг такої пневмонії триває 4-8 тижнів і розділяється на кілька стадій:
- Початкові прояви (перші 1-2 тижні хвороби). Характерні неспецифічні симптоми у вигляді млявого смоктання, поганий збільшення у вазі, почастішання дихання при купанні, ссанні. Іноді буває невелике покашлювання, рідкий стілець (діарея).
- Розпал хвороби (2-4 тиждень хвороби). Виявляється сильною задишкою (почастішанням кількості вдихів до 80-140 в хвилину), нападів кашлю, зміною кольору шкіри (посиніння, сірість). Температура тіла підвищується рідко.
- Стадія розсмоктування (репарації) характеризується повільним зникненням задишки, кашлю, ознак інтоксикації.
Відео школи доктора Комаровського про пневмонії у дітей
Лікування новонароджених триває до купірування гострого періоду захворювання (близько 2 тижнів). У період розсмоктування пневмонії застосовується підтримуюча і відновна терапія.
Лікування пневмонії у новонароджених здійснюється тільки в умовах стаціонару під суворим контролем лікаря-неонатолога!
Основними аспектами в лікуванні пневмонії у новонароджених є:
- Охоронний режим. Підтримка оптимальної температури і вологості повітря (+ 24 ... + 26 ° C в палаті при вологості 60-70%). Для недоношених дітей з масою тіла до 1,5 кг температура в кувезі підтримується на рівні + 34 ... + 36 ° C. Перегрівання небажано, як і переохолодження. Потрібне регулярне провітрювання приміщень. Не рекомендується сповивати малюків і обмежувати їх руху, необхідно часто міняти їх положення тіла протягом дня.
- Годування. Якщо дитина у важкому стані або в глибокій недоношеності, його годують через зонд або крапельним методом. Для цього використовують материнське молоко або адаптовані суміші.При поліпшенні стану і формуванні смоктального рефлексу дитини годують з ложечки або грудьми. При важкому стані весь необхідний обсяг харчування дитина не в змозі засвоїти, тому між годуваннями йому вводять рідину (глюкозу, оралит) через зонд або піпетку.
- Киснева - це введення підігрітого і зволоженого кисню через маску, катетер, в кувез.
- Антибактеріальна терапія - в залежності від збудника і виду пневмонії.
- Иммунокоррегирующая терапія - введення імуноглобулінів, плазми крові.
- Лікування серцево-судинної недостатності - застосування серцевих глікозидів за життєвими показаннями, сечогінних засобів.
- При обструктивному синдромі (бронхоспазме) застосовують бронхорасширяющие кошти (наприклад, Алупент).
- Санація верхніх дихальних шляхів - видалення слизу за допомогою електровідсмоктувача.
- Вібраційний масаж - погладжування, легке постукування, здавлення грудної клітини з боків.

 участь допоміжних м'язів в акті дихання, що проявляється втягуванням яремної ямки і міжреберних проміжків,
участь допоміжних м'язів в акті дихання, що проявляється втягуванням яремної ямки і міжреберних проміжків, родова травма, зазвичай спінальна з ураженням верхніх грудних сегментів і шийного відділу хребта,
родова травма, зазвичай спінальна з ураженням верхніх грудних сегментів і шийного відділу хребта, інфекційно-запальні хвороби травної, дихальної або сечостатевої системи вагітної жінки,
інфекційно-запальні хвороби травної, дихальної або сечостатевої системи вагітної жінки, Внутрішньоутробна пневмонія проявляється відразу після народження дитини
Внутрішньоутробна пневмонія проявляється відразу після народження дитини Кислородотерапия може здійснюватися за допомогою кисневої палатки
Кислородотерапия може здійснюватися за допомогою кисневої палатки Пневмоторакс - скупчення повітря або газів між грудної стінкою і легким
Пневмоторакс - скупчення повітря або газів між грудної стінкою і легким

