
Завмерша вагітність - одна з форм невиношування плоду, що характеризується повним припиненням розвитку ембріона і його загибеллю. Виникає таке патологічний стан в 1-2 триместрі і проявляється припиненням токсикозу, появою кровомазання, гіпертермії. У період 18-28 тижнів основним симптомом вагітності, що завмерла є повне припинення рухової активності плода. Діагноз виставляється на підставі об'єктивного огляду та даних УЗД. Лікування полягає у провокуванні штучного аборту за допомогою медикаментів або чищенні маткової порожнини від плодового яйця і його оболонок.
Причини вагітності, що завмерла
Завмерла вагітність провокують різні чинники, які так чи інакше впливають на жінку і плід. Патогенез цієї патології в акушерстві до кінця не вивчений і залежить безпосередньо від етіології хвороби. У будь-якому випадку, організм жінки сприймає плід, як чужорідне тіло, і намагається його відторгнути. Зростання ембріона припиняється, вагітність завмирає, що супроводжується відповідною симптоматикою. Приблизно в 70% подібних патологій основним чинником, що провокує наступ вагітності, що завмерла, стають генетичні аномалії. При порушенні поділу хромосом можуть сформуватися серйозні вроджені вади, несумісні з життям. Як правило, загибель плода, спровокована генетичним збоєм, відбувається на 8 тижні ембріогенезу.
Приблизно з такою ж частотою завмирання вагітності виникає на тлі гормонального дисбалансу. При зниженій продукції прогестерону - речовини, яке забезпечує нормальне виношування, плід зупиняє свою життєдіяльність. Причиною завмерлої вагітності нерідко стає і підвищений рівень андрогенів - чоловічих статевих гормонів. Щоб виключити ймовірність загибелі плоду, важливо ще на етапі планування зачаття пройти повне медичне обстеження і виявити дані фактори, якщо вони присутні. Попередньо проведене лікування дозволяє нормалізувати гормональний фон і попередити завмерла вагітність.
Спровокувати завмерла вагітність можуть і інфекційні процеси. Небезпеку становлять захворювання як статевої сфери, так і будь-яких інших органів. Після зачаття організм жінки стає менш стійким до впливу патогенної мікрофлори, тому пацієнтки часто хворіють на ГРВІ, вірусними патологіями. Завмерла вагітність розвивається не через згубного впливу збудника на організм плоду, а внаслідок супутньої симптоматики - інтоксикації, гіпертермії. При цьому ембріон недоотримує певні компоненти, зокрема кисень, і поступово втрачає життєздатність.
Серед всіх інфекцій ризик розвитку вагітності, що завмерла найбільш високий при зараженні вагітної жінки краснухою або цитомегаловірусом. Ці збудники проникають безпосередньо до плоду разом з кровотоком і вражають центральну нервову систему, що сприяє формуванню важких аномалій у плода. На 2-3 місяці ембріогенезу спровокувати завмирання вагітності може антифосфоліпідний синдром. На тлі даної патології відбувається аномальне формування плаценти, спостерігається порушення згортання крові. В результаті розлади кровообігу плід недоотримує поживні речовини і припиняє свій розвиток.
Завмерла вагітність може відбуватися і під дією неспецифічних негативних зовнішніх чинників. При недостатньому перебування на свіжому повітрі, постійної втоми, вживанні неякісної їжі, що не забезпечує надходження необхідних речовин в організм, ризик розвитку патології збільшується.Носіння занадто обтягує і тісного одягу також може привести до вагітності, що завмерла через звуження живлячих судин. Як наслідок, порушується кровообіг, розвивається гіпоксія з подальшою загибеллю плоду. До групи ризику по виникненню вагітності, що завмерла входять жінки, в анамнезі яких є мертвонародження, множинні аборти і викидні, гормональні збої, порушення менструального циклу. Імовірність цієї акушерської аномалії збільшується при ендокринних захворюваннях, неправильній будові органів репродуктивної системи (наприклад, сідлоподібної або дворогій матці), спаечних процесах.
Симптоми вагітності, що завмерла
Завмерла вагітність у кожної пацієнтки виявляється з певними особливостями, стандартна клінічна картина відсутня. Зміна базальної температури в бік її зниження - характерна ознака патології, що виникає в першому триместрі. При вагітності, що завмерла жінки спочатку відзначають поліпшення загального стану - зникає нудота, якщо вона була присутня раніше, відчувається полегшення в молочних залозах. При об'єктивному огляді відсутня збільшення матки. Коли організм пацієнтки починає відторгати мертвого малюка, завмерла вагітність проявляється гіпертермією, ознобом, загальне самопочуття різко погіршується. Поява болю внизу живота, кровотеча - явні ознаки розпочатого аборту. Нерідко завмерла вагітність на ранніх етапах не супроводжується патологічними симптомами аж до настання мимовільного аборту.
У 2 триместрі прояви акушерської аномалії будуть точно такими ж. Додатковий ознака, які з'являється у пацієнток після 18-20 тижнів, - відсутність рухової активності плода. При об'єктивному огляді жінки і проведенні аускультації на завмерла вагітність може вказувати неможливість прослухати серцебиття малюка. Для підтвердження діагнозу і визначення лікарської тактики при появі хоча б одного тривожного симптому пацієнтка повинна відразу ж звернутися до акушера-гінеколога.
Діагностика і лікування завмерлої вагітності
Для підтвердження вагітності, що завмерла здійснюється об'єктивний огляд пацієнтки. Вдається встановити відсутність збільшення матки. Також хворий призначається аналіз крові на вміст гормону ХГЧ. При завмиранні вагітності його рівень знижується і не відповідає показникам, які властиві для даного терміну ембріогенезу. Інструментальна діагностика полягає в проведенні ультразвукового сканування маткової порожнини. При вагітності, що завмерла відсутні будь-які ознаки життєдіяльності плода (рухова активність, биття серця).
Завмерла вагітність вимагає негайної медичної допомоги, так як мертвий плід, перебуваючи в утробі, починає розкладатися, і токсичні речовини всмоктуються в кров матері, приводячи до погіршення її стану аж до настання летального результату. Перш за все, проводиться видалення ембріона з маткової порожнини. При вагітності, що завмерла в перші 2 місяці ембріогенезу найчастіше здійснюється штучний аборт за допомогою медикаментозних препаратів. З цією метою використовується комбінація аналога простагландину Е1 і антагоніста прогестерону. В результаті прийому цих засобів плід виганяється з порожнини матки внаслідок її скорочення (тобто, відбувається викидень).
Також при вагітності, що завмерла може проводитися оперативне видалення плодового яйця. З цією метою застосовується вакуум-аспірація або вишкрібання. Перший метод носить назву міні-аборт і являє собою «висмоктування» ембріона за допомогою спеціального вакуум-аспіратора. При такому втручанні показана місцева або загальна анестезія в залежності від психологічного стану пацієнтки.Вакуум-аспірація - швидкий і безболісний спосіб лікування завмерлої вагітності, застосовувати який можна тільки в першому триместрі виношування.
Завмерла вагітність в першому триместрі також може бути перервана шляхом вискоблювання маткової порожнини. Це оперативне втручання передбачає кюретаж (чистку) матки з метою видалення мертвого ембріона і плодових оболонок. Дана процедура теж проводиться під наркозом, є безболісною, однак може стати причиною стоншування міометрія, що в подальшому призведе до неможливості імплантації плодового яйця з розвитком безпліддя. При вагітності, що завмерла вишкрібання проводиться у випадках, коли інші способи протипоказані. Якщо патологія діагностована у другому триместрі, мертвий плід витягають шляхом проведення штучних пологів.
Після хірургічного лікування завмерлої вагітності жінці призначається медикаментозна терапія. З метою попередження розвитку запального процесу і занесення інфекції в маткову порожнину хворий прописуються антибактеріальні і протизапальні препарати. Крім того, після усунення завмерла важлива роль приділяється відновленню функціональності ендометрія, щоб пацієнтка в подальшому змогла знову виносити дитину. Для цього використовується гормональна і иммунокорригирующая терапія.
Як симптоматичного лікування при вагітності, що завмерла призначаються спазмолітики, препарати, що сприяють швидкому скороченню матки. Паралельно з медикаментозною терапією важливо забезпечити жінці психологічну допомогу. Багато пацієнток, які перенесли завмерла вагітність, потребують роботи з психологом, який допомагає швидше змиритися з тим, що сталося і відновити нормальне психоемоційний стан.
Прогноз і профілактика вагітності, що завмерла
Врятувати плід при вагітності, що завмерла неможливо, проте для жінки ця патологія зазвичай є прогностично сприятливою. Після видалення мертвого ембріона і проведення медикаментозного лікування пацієнтка може повернутися до звичного способу життя. Планувати наступне зачаття після вагітності, що завмерла дозволяється не раніше, ніж через півроку. При цьому бажано встановити можливі причини загибелі плоду, щоб в подальшому виключити вплив цих факторів на організм жінки.
Профілактика завмерла полягає, перш за все, в плануванні зачаття. Обидва партнери повинні пройти повне медичне обстеження і пролікувати всі виявлені захворювання, які можуть спровокувати внутрішньоутробну загибель плода. Можливо, буде потрібно консультація генетика для діагностики прихованих хромосомних аномалій у одного або обох подружжя. Пацієнтці для попередження розвитку вагітності, що завмерла після зачаття слід неухильно виконувати розпорядження лікаря, відмовитися від шкідливих звичок, уникати стресів, нормалізувати раціон, режим праці та відпочинку. Важливо менше перебувати в місцях масових скупчень людей, аби зменшити ризик виникнення інфекційних хвороб.
Завмирання вагітності. Що це таке?
Завмиранням називають один з видів невиношування вагітності. Воно відбувається, коли плід перестає розвиватися і гине, при тому, що початок вагітності було таким, як і належить.
Також про завмирання вагітності говорять в разі, якщо відбулося зачаття і слідом за ним імплантація (тобто заплідненої яйцеклітини вдалося прикріпитися), але розвиток ембріона з якихось причин не відбувається. В цьому випадку формуються лише позазародкові органи, а дитину в яйці - немає. Таке явище називається "порожнім плодовим яйцем".
На які терміни найбільш часто відбувається завмирання?
Як правило, завмирання вагітності найбільш часто відбувається в першому триместрі вагітності. Тим не менше, воно може трапиться на будь-якому етапі, навіть за кілька тижнів до пологів.
Фахівці визначили, що деякі терміни вагітності є особливо небезпечними для малюка, оскільки в цей час він особливо вразливий. Такими названі 3-4 тижні, 8-11 тижні і 16-18 тижні вагітності. Один з найбільш критичних періодів, коли існує найбільша вірогідність завмирання, визнана 8 тиждень, коли у малюка формуються життєво важливі органи.
Чому завмирає вагітність?
Причин такого явища - досить багато. Іноді лікарям так і не вдається встановити, що саме викликало завмирання в конкретному випадку. Серед найбільш частих причин виділяють:
- генетичні порушення (на їх частку припадає до 70% всіх завмерлих вагітностей),
- гормональний збій (якщо створюється дефіцит прогестерону або естрогену, або навпаки - підвищена кількість чоловічих статевих гормонів (андрогенів)),
- ЕКО (практика показує, що при вагітності, що настала в результаті штучного запліднення, ризик завмирання набагато вище),
- інфекційні захворювання (цитомегаловірус, краснуха, грип)
- захворювання, що передаються статевим шляхом (мікоплазмоз, уреаплазмоз, хламідіоз, гонорея, сифіліс і т. д.)
- антифосфоліпідний синдром (при цих порушеннях в капілярах вагітної жінки і в судинах плаценти починає згортатися кров, утворюються тромби, що призводить до порушення харчування і дихання ембріона, внаслідок чого він може загинути),
- зловживання алкоголем, нікотином, наркотиками,
- стреси, перевтома, підйом вантажів.
Ознаки вагітності, що завмерла
Спочатку, особливо якщо завмирання відбулося в першому триместрі, жінка не підозрює про свій стан. Протягом певного часу (до відшарування плаценти) у неї зберігаються всі ознаки вагітності: нудота, нагрубання молочних залоз, збільшується матка. Далі вони пропадають. Але, майте на увазі, зникнення симптомів зовсім не завжди означає, що трапилося найгірше, тому не впадайте в паніку передчасно. Першим тривожним дзвіночком можуть стати виділення, але і по ним стовідсотково діагноз не ставлять.
Якщо будь-які підозри все ж закрадаються, необхідно провести обстеження (УЗД, аналіз крові на ХГЧ). При ультразвуковому дослідженні лікар зможе порівняти розміри плоду з терміном вагітності і простежити наявність серцебиття. Що стосується дослідження крові на ХГЧ, то потрібно знати, що позитивний результат може бути у тому випадку, якщо плід загинув, оскільки хоріонічний гонадотропін людини сироватки крові має властивість зберігатися близько двох-трьох тижнів.
У більшості випадків, якщо вагітність завмирає, то відбувається викидень.
Ще один показник - зміна базальної температури. Як правило, вона знижується. Але бувають випадки, що цього не відбувається.
З найбільш поширених симптомів вагітності, що завмерла є кров'янисті виділення, переймоподібні або тягнуть болі внизу живота, погіршення загального самопочуття, озноб, підвищена температура тіла. На більш пізніх термінах красномовним є тривала відсутність рухів плода.
Завмирання відбулося. Що далі?
У деяких випадках при виявленні завмирання вирішують почекати, щоб стався самовільний викидень. В інших, якщо термін вагітності менше 8 тижнів, застосовують медикаментозне переривання. Одна з найбільш часто проведених маніпуляцій при вагітності, що завмерла - вишкрібання порожнини матки, яке проводиться під наркозом і по техніці виконання схоже на аборт. Іноді застосовують вакуум-аспірації. Через 7-14 днів жінці проводять УЗД, щоб переконатися, в якому стані знаходиться матка. Який саме метод чистки буде застосований, вирішується індивідуально в кожному окремо взятому випадку. Але одне відомо однозначно: зволікати не можна, адже продукти розпаду тканин загиблого плодового яйця починають всмоктуватися в кров, а це, в свою чергу, призводить до отруєння жіночого організму і викликає порушення в системі згортання крові. Також можливий розвиток запалення матки.
Група ризику
Лікарі виділяють категорію жінок, у яких існує певний ризик виникнення завмирання вагітності. До них відносять жінок:
- перенесли аборти (і, чим більше їх, тим більший ризик),
- мали позаматкову вагітність або випадки мертвонародження,
- вік яких - «за 35»,
- мають анатомічні особливості жіночої репродуктивної системи (наприклад, дворогу або сідловидну матку, спайки усередині порожнини матки і т.д.).
- які страждають певними захворюваннями (цукровий діабет, захворювання щитовидної залози), а також різними інфекційними захворюваннями, що вражають статеву систему,
- у яких порушений менструальний цикл,
- у яких спостерігаються гормональні збої (особливо, якщо це стосується вироблення головного гормону вагітності - прогестерону).
Практика показує, що, як правило, прогноз після вагітності сприятливий. Головне, визначити причину завмирання попередньої вагітності і усунути її. Після необхідних обстежень, а також курсу лікування і реабілітації, робити нові спроби зачаття можна в середньому через 6 місяців.
Визначення поняття «завмерла вагітність»
Не розвивається, або завмерла, вагітність - це така вагітність, при якій відбувається раптове припинення її прогресу, плід припиняє розвиватися, рости і надалі гине. При цьому до певного часу відсутні ознаки самовільного аборту, і ембріон продовжує залишатися в порожнині матки. На підставі вищесказаного, дану патологію ще називають, що не відбувся викиднем. «Завмирання» вагітності може трапитися на будь-якому гестационном терміні (до 28 тижнів), проте найчастіше така ситуація виникає в першому триместрі. Загрозливими термінами вагітності по виникненню не відбувся викидня вважають 3-4 тиждень, 8-10 тиждень, 16-18 тиждень.

Викидень, як і інші варіанти самовільного переривання вагітності, відноситься до категорії невиношування вагітності. Однак про звичне невиношування починають говорити тільки при наявності двох і більше випадків самовільного переривання вагітності.
Суть завмерла полягає в тому, що яйцеклітина запліднюється, транспортується в порожнину матки, де імплантується і розвивається деякий час, але після розвиток плода припиняється. Одним з варіантів завмерла є синдром «порожнього плодового яйця», або анембріонія. У таких випадках розвиваються плодові оболонки, відбувається синтез лХГ, що підтверджується позитивною відповіддю при виконанні тесту на вагітність, проте сам ембріон повністю відсутня. Досить часто ці обидві патології є результатом наявності генетичних дефектів.
Причини виникнення вагітності, що завмерла
Виділяють безліч причин завмерлої вагітності. Тому їх поділяють на кілька груп:
Генетичні та хромосомні аномалії.

Є однією з найчисельніших і важливих груп етіологічних чинників виникнення вагітності, що завмерла. Коли ембріон має патологічний ген або зайву хромосому, в процесі розвитку у нього формуються множинні вади розвитку, які несумісні з життям, відповідно, в такому випадку переривається і вагітність. Можна сказати, що, таким чином, можна побачити в дії природний відбір, природа вирішує, що робити недієздатного малюка не має сенсу, тому для економії сил материнського організму вагітність припиняє прогресувати.
Але виникнення генетичної аномалії може статися як під час конкретного випадку вагітності при впливі на організм матері патогенних факторів (куріння, вживання наркотиків і спиртного, радіація), так і внаслідок успадкування патології від батьків, наприклад, виникнення збою в структурі «генів схильності». Таким чином, якщо плодове яйце отримало від батьків «ген тромбофилии», то в процесі його прикріплення до стінки матки і інвазії судин хоріона в слизову з'являються мікротромби, відповідно, це призводить до порушення процесу кровопостачання і живлення ембріона, і він гине.
Інфекції.
Значну роль в походженні мимовільного аборту або вагітності, що завмерла грає наявність інфекційних захворювань. В першу чергу, це так звані ТОРЧ-інфекції (група вірусних захворювань). До цієї групи патологій відносяться цитомегаловірусна інфекція, герпетична інфекція, токсоплазмоз, краснуха.Особливо небезпечним є первинне зараження перерахованими вище патологіями під час вагітності.
На ранніх термінах при інфікуванні виникає «завмирання» вагітності, на пізніх термінах формуються аномалії розвитку плода. Також важливе значення мають і статеві інфекції (гонококова, уреаплазменная, хламідіозная). Навіть наявність банальної застуди (ГРВІ, грип) на ранніх термінах вагітності може стати причиною виникнення нереалізованого викидня. Загибель ембріона реалізується трьома механізмами.
З одного боку, проникаючи через плаценту, інфекційні агенти, безпосередньо впливають на плід.
З іншого боку, материнський організм у відповідь на інфекцію починає виробляти простагландини, які або порушують мікроциркуляцію між ендометрієм і плодовими оболонками, або впливають на ембріон токсично, що призводить до припинення надходження кисню і поживних речовин до плоду.
Наявність хронічного запального процесу в порожнині матки обумовлює порушення нормальної імплантації плодового яйця, що веде до виникнення дефіциту харчування зародка.
Гормональні порушення.

Недолік найважливішого для нормального перебігу вагітності гормону - прогестерону - досить часто виступає одним з факторів виникнення невиношування вагітності. Крім того, певну роль грає високий вміст андрогенів або порушення гормональних функцій щитовидної залози.
Аутоіммунна патологія.
Аутоімунні захворювання відрізняються тим, що материнський організм починає синтезувати антитіла, які борються з власними клітинами, приймаючи їх за чужорідних агентів. Оскільки ембріон отримує 50% генів матері, то антитіла матері починають атакувати і його організм, що, в свою чергу, завершується завмиранням вагітності.
Наприклад, при наявності у матері антифосфоліпідного синдрому в організмі присутні антитіла до фосфоліпідів, а без них в принципі неможливе утворення нових клітин. У процесі вагітності подібні антитіла атакують розвивається зародок, в результаті чого він гине.
Тератозооспермія.
Причиною припинення розвитку ембріона і подальшої його загибелі може бути і не відбувся батько. Наявність такої патології, як тератозооспермия найчастіше є причиною безпліддя партнера, проте в деяких випадках вагітність може виникнути, але в більшості випадків вона закінчується викиднем. Тератозооспермія - це патологічний стан сперматозоїдів, при якому вони мають неправильне будова. Аномалії сперматозоїдів можуть проявлятися у вигляді потовщення або перегину хвостика, відсутність хромосоми, наявності в голівці вакуольна клітин, неправильної форми головки, короткого хвоста.
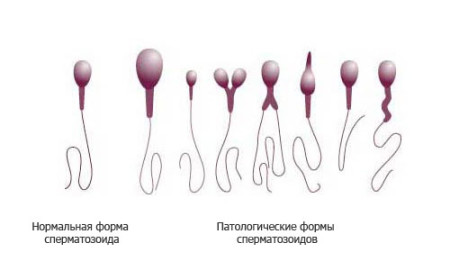
Про тератозооспермії кажуть в разі наявності в еякуляті пацієнта більше 50% (в більшості випадків близько 80%) аномальних сперматозоїдів. Зачаття в таких випадках або взагалі неможливо, наприклад, через те що сперматозоїди з коротким хвостиком втрачають свою рухливість, або ж яйцеклітина запліднена, але внаслідок аномалії головки сперматозоїда ембріон розвивається неправильно і прогресування вагітності припиняється. Після обстеження і терапії багато пар все ж змушені звертатися до додаткових допоміжних репродуктивних технологій, наприклад, штучної інсемінації.
Неправильний спосіб життя.
Очевидно, що на виникнення вагітності певний вплив мають шкідливі звички, виробничі шкідливості, режим дня, харчування. Також потрібно пам'ятати про наявність небезпечних побічних ефектів у деяких лікарських препаратів, які може приймати вагітна під час періоду гестації, особливо на ранніх термінах вагітності. Суттєве значення має також і вік жінки.Чим старше жінка, тим вище ризик виникнення у неї вагітності (від 35 років більше).
Інші фактори.

Різка зміна клімату, постійні стреси та інші чинники можуть стати причиною виникнення вагітності, що завмерла. Крім цього, наявність в анамнезі численних абортів викликає неспроможність ендометрія, що, в свою чергу, призводить до порушення забезпечення киснем і харчуванням зародка і розвитку патології. Після виконання екстракорпорального запліднення також досить часто виникають випадки вагітності, що завмерла, проте причини виникнення патології в цьому випадку обумовлені захворюваннями, через які жінка і вдалася до такого способу запліднення.
Клініка не відбувся аборту
Завмерла вагітність має характерну симптоматику. В першу чергу, жінка втрачає ймовірні ознаки вагітності (характерні для першого триместру). Зникає блювота і нудота, непереносимість запахів, втрачається напруженість молочних залоз, вони стають м'якими. Однак пропажа описаних симптомів не завжди говорить про те, що ембріон загинув.
Ранній токсикоз, як і напруженість молочних залоз, може бути відсутнім.
Досить часто момент загибелі ембріона залишається непоміченим.
Позитивний результат тесту на вагітність може бути присутнім ще протягом 2-4 тижнів, оскільки ХГЧ виводиться з організму матері поступово.
У той же час базальна температура тіла буде знаходитися в районі 37 і навіть нижче градусів.
У разі якщо загиблий ембріон залишається в матці протягом більше 3-4 тижнів, виникає синдром інтоксикації організму (нездужання, загальна слабкість, підвищення температури тіла), внаслідок того що ембріон починає розкладатися і інфікує організм матері продуктами розпаду тканин і токсинами.
Якщо завмерла вагітність виникає у 2 триместрі, то одним з перших ознак є відсутність ворушіння плода.
Якщо ембріон знаходиться в матці більше 2-6 тижнів, то до описаних вище симптомів приєднуються ознаки самовільного аборту (ниючі болі в області попереку і низу живота, темні виділення, що мажуть).
Крім цього, в процесі гінекологічного огляду реєструється відставання в рості матки, в порівнянні з зразковим терміном. Тому гінекологи виконують бімануального пальпації матки в першому триместрі, кожен раз під час явки на огляд.

Приклад з практики:в жіночій консультації проводилося спостереження за жінкою на 6 тижні вагітності, з повторною вагітністю. Після вивчення анамнезу було встановлено, що пологи 3, а лікувально-діагностичні вискоблювання і аборти не проводилися. Шкідливі звички у жінки і у її чоловіка були відсутні, як і хронічні захворювання. Єдиним негативним моментом був вік вагітної (40 років) і характер діяльності (нічні зміни, медсестра). Під час планової явки вагітна поскаржилася на наявність тягнуть болю внизу живота і періодичні виділення, що мажуть. Під час вагінального огляду було встановлено, що матка м'яка, безболісна зі збільшенням до 12 тижнів, в той час як приблизний термін 16 тижнів. Після проходження УЗД і підтвердження діагнозу «завмерла вагітність» жінці провели вишкрібання з подальшою антибактеріальною терапією. Обійшлося без коагулопатіческім і інфекційних ускладнень, і через 10 діб хвору виписали. Причина завмерла так і не була встановлена, оскільки частини плода, які були відправлені на гістологію, загубилися в лабораторії.
Причини на ранніх термінах
Безпосередні і головні причини вагітності, що завмерла на ранньому терміні є порушення і стану, об'єднані в 5 груп:
- Вроджені та набуті анатомічні дефекти матки.
- Генетично і хромосомно обумовлені аномалії розвитку ембріона.
- Патологічні зміни слизової оболонки матки, в тому числі пов'язані і з різною хронічною патологією у жінки. Вони характеризуються неповноцінністю ендометрія і відсутністю його здатності забезпечувати процеси, що відбуваються при гестації.
- Порушення згортання крові.
- Інші причини.
До останньої групи в основному відносять:
- наявність антіотцовскіх цитотоксичних антитіл, антитіл проти антитіл (антіідіопатіческіе антитіла), антитіл, які блокують лімфоцитарну реакцію,
- аномальну активність натуральних клітинних кілерів (NK-клітин),
- тканинну несумісність партнерів (по системі HLA).
анатомічні дефекти
До вроджених анатомічних дефектів, здатним викликати завмерла вагітність, відносяться однорога, дворога, сідлоподібна або повністю подвоєна матка, наявність повної або часткової внутрішньоматкової перегородки. Ця анатомічна патологія матки викликає порушення вагітності, як правило, на пізніх термінах, однак припинення розвитку на ранніх термінах може статися в разі імплантації плодового яйця на внутрішньоматкової перегородці або поруч з субмукозной міомою.
Набутими вадами є внутрішньоматкові спайки, які найчастіше виникають у результаті попередньої вагітності або вискоблювання порожнини матки кюреткою, субмукозні міоми і істміко-цервікальна недостатність.
Невиношування вагітності при анатомічних дефектах обумовлено порушеннями при імплантації плідного яйця, рецепторной недостатністю і недостатнім кровопостачанням ендометрія, гормональними розладами з недостатністю лютеїнової фази, хронічним ендометритом.
Генетичні та хромосомні аномалії ембріона і трофобласта
Ними обумовлені більшість (до 80%) втрат вагітності, в тому числі і завмерла, в першому триместрі. Ці порушення виникають через кількісного або якісного зміни структури хромосом. Зміни кількісного характеру є результатом збоїв:
- в будь-якому періоді поділу еукаріотичних (ядерних) клітин, наприклад, порушення розбіжності парної хромосоми в сперматозоїдах або яйцеклітинах, при якому формується моносомия або трисомія,
- в процесі запліднення, коли яйцеклітина запліднюється двома або більше числом сперматозоїдів, в результаті чого формується поліплодний зародок,
- при перших мітотичних діленнях заплідненої яйцеклітини, якщо ці збої відбуваються при першому розподілі, можливий розвиток повної тетраплоїдом (хромосоми подвоюються без цитоплазмових поділу), яка є причиною припинення подальшого розвитку вже через 14-21 день після зачаття, а збої при наступних розподілах можуть призводити до мозаїцизму.
До якісних змін структури хромосом відносяться транслокації в одного з партнерів. Вони є однією з найбільш поширених причин завмерлої вагітності і являють собою різновид мутації хромосом, при якій ділянку однієї хромосоми переноситься на іншу несопоставимую (негомологічну) хромосому. Хромосомні мутації можуть бути у вигляді:
- реципрокних транслокацій, які полягають у взаємному обміні хромосом своїми ділянками, вони складають половину всіх аномалій хромосом при вагітності, що завмерла,
- злиття хромосом з частковою або повною втратою генетичного матеріалу в зоні коротких плечей (робертсонівські транслокации),
- зміни в жіночих статевих хромосомах,
- дуплікацій, делеций, інверсій та інших порушень.
Патологія слизової оболонки матки
Основним фактором у порушенні розвитку ембріона і плоду з боку ендометрія є його структурні і функціональні зміни у вигляді атрофічних процесів і зниженою рецепторной чутливості до прогестерону і естрогену. Найбільш типовими станами є:
- Аутоімунний хронічний ендометрит.
- Синдром регенераторно-пластичної недостатності.
Аутоімунний хронічний ендрометріт
Спровокований гострої або хронічної вірусно-бактеріальною інфекцією, стимулюючої реакцію організму у вигляді місцевого і загального імунітету. Це веде до підвищення синтезу цитокінів, факторів росту і протеолітичних ферментів. Вони стимулюють розвиток запального процесу і сприяють пошкодженню судинного ендотелію, а також аномальному впровадження та пошкодження ендометрія клітинами зовнішнього шару зародка (трофобласта) вже на ранніх термінах вагітності, а також розростання клітин і ангіогенезу.
В результаті цього відбувається нове збільшення кількості цитокінів та факторів росту. Таким чином, виникає замкнуте патологічне коло. При типовому перебігу гестації імунні процеси відторгнення ембріона придушуються організмом і, за відсутності запалення, вона протікає нормально.
Синдром регенераторно-пластичної недостатності
Підсумком синдрому регенераторно-пластичної недостатності слизової оболонки матки є ендометріопатія, або атрофія ендометрію. Порушення функції ендометрію в половині випадків викликано не запальними процесами, а саме прогресуванням цього синдрому, що є реалізацією тканинного стресу в разі наявності схильностей, включаючи і генетичні.
Синдром проявляється ауто- і аллоіммунние реакціями, зниженням секреторної активності залозистогоепітелію, витонченим ендометрія, зменшенням числа прогестеронових рецепторів і зниженням або повною втратою чутливості рецепторів до прогестерону і естрогену.
В основі синдрому лежать пристосування у відповідь на вплив несприятливих факторів при збереженні основних функцій ендометрія. Подальше виснаження пристосувальних реакцій веде до розвитку етапу дезадаптації, при якому процеси спрямовані тільки на збереження клітинних і тканинних структур, але вже не на їх адекватне функціонування. При синдромі регенераторно-пластичної недостатності хронічні запальні і аутоімунні чинники є порочне коло. Імплантація заплідненої яйцеклітини в цих випадках неможлива без активної терапії.
Порушення згортання крові
У їх числі основними є антифосфоліпідний синдром та тромбофілії спадкової етіології. Антифосфоліпідний синдром, причини якого до кінця не ясні і при якому відбувається завмирання плода після 10 тижнів гестації, відноситься до аутоімунних і тромбофіліческіе розладів. Основні ознаки, на підставі яких можна припустити наявність антифосфоліпідного синдрому:
- артеріальні або / і венозні тромбози,
- невиношування вагітності,
- зниження числа тромбоцитів і гемолітична анемія в анамнезі,
- пізній важкий гестоз в анамнезі.
Механізми затримки плода в матці

Тривале присутність в матці завмерлого в своєму розвитку ембріона або плода, як передбачається, відбувається внаслідок наступних механізмів:
- Щільного прикріплення формується плаценти в результаті глибокого проростання хоріонічний ворсин. Це може бути обумовлено:
- високим ступенем активності (в плані проліферації) ворсин хоріона,
- структурної та функціональної неповноцінністю слизової оболонки матки в місці імплантації заплідненої яйцеклітини,
- незавершеністю підготовки змін ендометрія в имплантационной зоні.
- Неповноцінності імунної системи щодо реакції відторгнення імунологічно чужорідної тканини.
- Зниження скорочувальної здатності міометрія через:
- хронічного перебігу запальних процесів в матці, в результаті цього формується недостатність рецепторного апарату, що веде до зниження чутливості до речовин, що утворюються при загибелі ембріона і викликає зниження тонусу міометрія,
- порушення ферментативних біохімічних процесів, що беруть участь у метаболізмі білків,
- продовження (ще протягом якогось часу після загибелі ембріона або плода) продукування трофобластом прогестерону і плацентарного лактогену, специфічного трофобластического бета-глобуліну, а плацентою - деяких пептидних гормонів, біогенних амінів і імунодепресивних пептидів, що пригнічують скорочувальну здатність матки.
Фактори ризику
Головними факторами ризику виникнення вагітності, що завмерла є:
- Вік молодше 18 років.
- Вагітність в старшому і пізньому репродуктивному віці жінки або / та її партнера - після 30 років для первісток і старше 35 років для повторнородящих. Ризик в старшому і пізньому репродуктивному віці пов'язаний з поступовим згасанням процесів природного відбору, а також з різними порушеннями в репродуктивній системі партнера. Для порівняння: ризик в 20 - 24-річному віці - близько 9%, в 30 - 40-річному - 40%, в 45-річному - 75%.
- Повторні епізоди невиношування в анамнезі. Чим більше кількість таких епізодів, тим прогноз щодо подальшого зачаття гірше.
Крім того, невиношування сприяють хронічні захворювання жіночих статевих органів або гострі і, особливо, хронічні екстрагенітальні захворювання.
Основні з них:
- стерті форми гіперандрогенії яичниковой, надниркової або змішаної етіології та гіпофункція яєчників,
- СПКЯ (синдром полікістозних яєчників),
- наявність в організмі персистуючої бактеріально-вірусної інфекції, найчастіше (в 52%) це змішана вірусно-бактеріальна інфекція, а також хламідійна (в 51%), уреаплазменная і грибкова мікрофлора (близько 42%),
- хронічні запальні процеси жіночих статевих органів, повторні аборти і внутрішньоматкові контрацептиви,
- гострі або хронічні інфекційні захворювання, вони рідко самостійно викликають внутрішньоутробну смерть плода, однак призводять до розвитку фетопатій, що сприяють загибелі плоду під впливом інших факторів,
- ендокринні захворювання - недостатньо компенсований цукровий діабет, порушення функції щитовидної залози, переважно гіпотиреоз,
- хронічна ниркова патологія,
- важка форма артеріальної гіпертензії та серцево-судинна недостатність,
- різна системна патологія сполучної тканини у вигляді системного червоного вовчака, системної склеродермії, антифосфоліпідного синдрому та ін.
До менш значущими чинників відносять:
- куріння,
- алкогольну та наркотичну залежність,
- певні лікарські препарати,
- надмірне вживання напоїв, що містять кофеїн (міцно заварений чай, кава та інші тонізуючі напої),
- низький індекс маси тіла.
Чутливість ембріона або плода до пошкоджень факторами неоднакові в різні періоди гестації. Чим менше її термін, тим вони більш уразливі. Найбільш критичними періодами є 7 - 12-й дні, коли відбувається імплантація плодового яйця, 3 - 8-й тиждень (початок розвитку зародка), 12-й тиждень (період плацентарного формування) і 20 - 24-й тиждень (етап формування найбільш важливих систем організму плода).
У більшості випадків в основі завмерла лежить якась одна домінуюча причина і кілька факторів ризику і взаємодіючих між собою механізмів розвитку цього патологічного стану. Як зрозуміти, що сталася загибель зародка або плоду?
Основні симптоми завмерлої вагітності
Особливість відбулася вагітності проявляється в зникненні суб'єктивних і об'єктивних ознак останньої.
Як визначити завмерла вагітність?
Припинення з'явилися в перші 12 тижнів періоду гестації нудоти, підвищеного слиновиділення, блювання, відрази до різних запахів - характерні суб'єктивні відчуття при вагітності, що завмерла.
Затримка мертвого плоду в матці більше 2 - 6-й тижнів у деяких жінок (близько 10%) проявляється загальною слабкістю, запамороченням, підвищеною температурою і ознобом. Періодично можуть з'являтися болі схваткообразного характеру внизу живота, болючість в поперекової області. Через 2-6 тижнів після смерті плоду періодично з'являються кров'янисті виділення, що мажуть з статевих шляхів, можливо також маткова кровотеча, особливо на більш пізніх термінах гестації.
Розпізнати виникла патологію можна і по змінам в молочних залозах. Через три доби - 1 тиждень після загибелі плоду молочні залози зменшуються в розмірах, зменшується їх болючість, припиняється нагрубание, і вони розм'якшуються, а замість виділення молозива може з'явитися молоко. Після 25 тижнів гестаційного періоду смерть плоду може супроводжуватися їх набухання і виділенням великої кількості молозива.
Визначити завмерла вагітність в домашніх умовах можна також за допомогою вимірювання базальної температури, яка на ранніх термінах зберігається в межах 37,2-37,3 ° і вище. Базальна температура при вагітності, що завмерла швидко повертається до звичайної нормі.
Які аналізи потрібно здати для визначення вагітності?
Деяке значення при вагітності, що завмерла має аналіз крові на ХГЧ. Хоріонічний гонадотропін людини є специфічним гормоном, який синтезується трофобластом вже через 24 години після імплантації заплідненої яйцеклітини. При нормальному перебігу рівень ХГЧ до 6-10 тижня гестації стає максимальним, після чого поступово знижується.
У разі припинення розвитку ембріона або плода його показник знижується від 3-х до 9-ї раз. Тобто, він стає нижче норми, відповідної терміну вагітності, на 6 - 12-й тижнях в 8,6 рази, на 13 - 26-й тижнях - в 3,3 рази, на 28 -30-й тижнях - у 2, 7 рази. Однак діагностична цінність аналізу на ХГЧ невисока. Вона дещо підвищується при проведенні повторних аналізів.
Визначення підвищення вмісту ХГЛ в сечі лежить в основі експрес-тестування в домашніх умовах.
При вагітності, що завмерла тест позитивний або негативний?
Експрес-тест показує не концентрацію, а тільки збільшення концентрації гормону в сечі. При ранньому припинення ембріонального розвитку експрес-аналіз стає негативним вже через 2-3 дні, але на більш пізніх термінах хоріонічний гонадотропін виводиться з крові досить повільно, і тест тривалий час (навіть до 1 місяця) може зберігатися позитивним.
Іноді проводяться і інші аналізи - на альфа-фетопротеїн, концентрація якого зростає від 1,5 до 4-х разів до 3-му - 4-го дня після загибелі плоду, і на трофобластичний-бета 1-глікопротеїн. Концентрація останнього в крові жінки безпосередньо після загибелі плодового яйця знижується, а при затримці його в порожнині матки на 3 тижні - зменшується в 4-8 разів.
Чи може бути токсикоз при вагітності, що завмерла?
Гестоз (токсикоз) являє собою синдром поліорганної недостатності, що розвивається в гестаційний період. Він обумовлений невідповідністю здібностей організму матері забезпечити в адекватної ступеня потреб, що виникають в результаті розвитку плода.
Розвиток ранніх і пізніх гестозів можливо тільки при вагітності. Якщо такий вже є, то з загибеллю плоду, тобто, з припиненням гестації, зникає і причина гестозу, симптоматика якого поступово зменшується і зникає.
Однак всі ці ознаки є недостатньо достовірними. Переконливі ознаки вагітності, що завмерла - це припинення ворушінь плоду або їх відсутність в передбачуваний термін, а також дані фізикальних та інструментальних досліджень.
До физикальном дослідженнями, які мають відносне значення для діагностики, відносяться вагінальне дослідження, при якому відзначаються при загибелі плоду на термінах менше 12 і до 20 тижнів:
- зменшення вираженості ціанозу слизової оболонки через 4-5 тижнів після припинення розвитку плода при терміні гестації в 16 тижнів і через 4-8 тижнів - при більш пізніх строках,
- розкриття цервікального каналу до 1-1,5 см у родили жінок і до 3 см і більше - у жінок, які народили,
- густі виділення з каналу шийки матки у вигляді слизу коричневою забарвлення.
Більш переконливими є припинення збільшення матки або відставання її розмірів від передбачуваних термінів гестації. Це спостерігається на ранніх термінах за рахунок того, що відбувається розсмоктування плідного яйця, а на великому терміні - за рахунок всмоктування в кров матері навколоплідних вод і зменшення розмірів плода в результаті його мацерації.
Найбільш інформативним методом діагностики, що дозволяє діагностувати патологію ще до появи суб'єктивних відчуттів жінки, є трансвагінальне УЗД, яке інформативно з 18 дня після зачаття, особливо в поєднанні з дослідженням крові на рівень вмісту в крові ХГЛ.
У чому небезпека пізньої діагностики патології?

Наслідки вагітності, що завмерла можуть бути важкими, особливо у випадках тривалого (від 2 -4-х тижнів і довше) перебування загиблого зародка в порожнині матки. Можливий розвиток інфекції та септичного стану, коагулопатіческім розладів (ДВС-синдром) і кровотеч і т. Д. Вони є не тільки негативним фактором в прогнозі подальшої репродуктивної функції жінки, здоров'я її потомства і збереження сім'ї.
Ускладнення є загрозою здоров'ю самої жінки і серйозну небезпеку для її життя. Ступінь тяжкості і частота ускладнень і їх наслідків зростають у міру збільшення термінів гестації і тривалості перебування в матці загиблого плодового яйця, зародка або плоду.
Лікування після вагітності, що завмерла
Постановка діагнозу вимагає негайної підготовки жінки і активного лікування загрожує життю стану. Сенс лікування полягає в дбайливому перериванні вагітності шляхом евакуації загиблого плодового яйця і в проведенні протизапальної терапії, спрямованої на усунення супутнього ендометриту.
З цією метою застосовується інструментальне розширення шийки матки і вакуумна аспірація, або вакуумна чистка матки, при вагітності, що завмерла на терміни до 12 тижнів. Також можлива підготовка шийки матки за допомогою гідрофільного розширювача або за допомогою синтетичних аналогів простагландинів з подальшою вакуумної аспірацією. Остання рекомендована і в тих випадках, коли застосовується традиційний інструментальний хірургічний метод вискоблювання стінок і дна матки (кюретаж) і евакуації залишків зачаття. Однак рутинне кюретажна вишкрібання при вагітності, що завмерла призводить до структурної і функціональної неповноцінності ендометрію в имплантационной зоні.
Оптимальним способом звільнення порожнини матки до 6 тижнів гестаційного періоду (в окремих регіонах Росії - до 9 тижнів, за кордоном - до 12 тижнів) є медикаментозний аборт. З цією метою застосовуються різні схеми перорального і вагінального введення синтетичного стероїдного антігестагенов препарату Мифепристон і синтетичного аналога простагландину "E1"Мизопростол. Цей метод ефективний більш ніж в 80%, однак він може бути використаний при відсутності ознак наявності інфекції, порушення згортання крові, вираженої анемії, печінкової або ниркової недостатності.
Після застосування будь-якого методу необхідно проведення контрольної гістероскопії або ехографічного дослідження. Переривання на пізніх термінах (у другому триместрі - від 13 до 22 тижнів) здійснюється переважно за допомогою одного з методів, які стимулюють пологи:
- Інтраамніального (в порожнину плодового міхура) або екстраамніотіческого введення гіпертонічного (20%) розчину хлористого натрію або (в разі наявності протипоказань до його застосування - артеріальна гіпертензія, ниркова патологія) глюкози через шийку матки (трансцервікально доступ) або за допомогою голки, введеної через передню черевну стінку (трансабдомінальний доступ).Інтраамніального спосіб є найбільш оптимальним і ефективним.
- Ізольоване введення в відповідних дозах антіпрогестагена (Мифепристон) всередину або (при відсутності ефекту) простагландину (Мизопростол) або введення останнього в піхву з повторними прийомами препарату всередину, або поєднання міфепрістона з мізопростол.
- Інтра- або екстрамніотіческое введення динопрост, що відноситься до простагландинів "F2-альфа "і володіє вираженим стимулюючим ефектом на міометрій.
- Накладення після розширення цервикального каналу на передлежачої відділ плодового міхура (після його розтину) вантажу за допомогою спеціальних щипців. Цей метод використовується в разі наявності протипоказань для попередніх методови при відсутності ефекту від їх застосування.
Принципи подальшого лікування полягають в призначенні:
- комбінованих гормональних контрацептивних засобів або препаратів прогестерону з метою відновлення структури, секреторної функції і рецептивної активності ендометрія,
- антибіотиків і антибактеріальних засобів широкого спектра (захищених напівсинтетичних пеніцилінів, цефалоспоринів, макролідів, похідних імідазолу), але тільки в разі виявлення причинного фактора хронічного ендометриту або його загострення,
- протизапальної терапії, що включає нестероїдні протизапальні засоби,
- препаратів, що сприяють корекції імунного стану організму,
- засобів корекції мікробіоценозу піхви,
- препаратів і фізіотерапевтичних методик, що сприяють відновленню мікроциркуляції, нормалізації регенерації тканин, метаболічних процесів в них і локального імунітету.
Коли можна вагітніти після вагітності, що завмерла?
Термін її дозволу вважається першим днем нового менструального циклу. Після неї місячні відновлюються в відповідний термін, але іноді вони можуть наступити через 1,5 місяці. Однак наступне планування вагітності має бути обов'язково рекомендовано не раніше, ніж через півроку.

Це мінімальний термін, протягом якого при проведенні відповідного лікування відбувається відновлення після тих змін і порушень (гормональні зміни і психологічні розлади, ендометрит і т. Д.), Які відбулися в результаті патологічного стану.
З метою запобігання рекомендується прийом комбінованих оральних контрацептивів ( "Регулон"), а також їх поєднання з активною формою фолієвої кислоти - кальцієм левомефолатом ( "Ярина Плюс" і "Джес Плюс"). Ці препарати, крім контрацептивного ефекту, володіють і іншими позитивними властивостями в плані реабілітації ендометріального шару матки після дозволу вагітності:
- зменшують ризик розвитку інфекційних запальних процесів у внутрішніх статевих органах за рахунок підвищення в'язкості слизу цервікального каналу, зменшення діаметра і збільшення довжини шийки матки, зменшують крововтрати під час менструацій, усувають порушення координації скорочень міометрія і маткових труб,
- сприяють більш інтенсивної виробленні факторів (імуноглобуліни "A" і "G") місцевого імунітету, що значно знижує ризики розвитку асептичного запалення,
- саме запобігання вагітності забезпечує організм часом для відновлення пластичних і енергетичних джерел.
Відсутність зачаття протягом півроку надає шанс організму матері в плані повноцінної підготовки до більш успішному здійсненню чергової спроби материнства.
профілактика
Запобігти завмерла вагітність дозволяють виключення, по можливості, перерахованих вище факторів ризику, лікування гінекологічних інфекційних захворювань і запальних процесів, відновлення еубіоза середовища піхви, гормональна корекція, а також корекція імунного стану організму і хронічної екстрагенітальної соматичної патології.
З метою корекції співвідношення статевих гормонів при їх дисбаланс в сторону прогестероновой недостатності жінкам зі звичним невиношуванням вагітності та при плануванні останньої рекомендується Дюфастон, що володіє гестагенним дією. Його активним компонентом є дидрогестерон.
При проведенні своєчасної реабілітації вдається запобігти подальшому невиношування у 67% жінок, в іншому випадку цей показник становить всього не більше 18%.
Всім жінкам, у яких була хоча б одна вагітність, що завмерла, необхідне проведення комплексного обстеження, бажано з включенням і медико-генетичного консультування, особливо при повторному невиношуванні, лікування та відповідної подальшої прегравідарної підготовки до планованої вагітності.
Причини замерзлої вагітності
Так все-таки чому завмирає вагітність? Причин у цього явища чимало. Згідно з механізмом, запускающему патологічний процес, їх умовно ділять на кілька великих груп:
1. Інфекційно-запальний процес. Домінуюче значення мають такі віруси: краснуха, токсоплазмоз, вірус герпесу і цитомегаловірус. Чи не втрачають значимість статеві інфекції (гонококи, хламідії та інші). Іноді банальна вірусна інфекція (застуда) провокує неспроможність вагітності, так як будь-які віруси здатні проникнути в клітину і пошкодити її ядро, що призводить до порушення функції або загибелі.
2. Найнесприятливішим вважається інфікування вже після настання вагітності (первинне) на тлі відсутності імунітету до потрапила в організм інфекції.
На ранніх термінах інфікування призводить до загибелі ембріона, а на пізніх - до розвитку його аномалій. Інфекція атакує вагітність з декількох сторін:
- пошкоджують зв'язок маткової стінки з ембріоном / плодом, і в підсумку розвиваються трофічні порушення,
- безпосередньо впливають на організм, що розвивається,
- стимулюють секрецію простагландинів, які впливають токсично на ембріон або порушують нормальну мікроциркуляцію в місці його прикріплення до ендометрія.
3. Хромосомні аномалії і генетичні порушення. Запліднена яйцеклітина містить хромосоми, які їй передали батьки. Їх кількість строго регламентовано - по 23 від кожного. Якщо ембріоном успадковується зайва хромосома або пошкоджений ген, його подальший розвиток відбувається некоректно - формуються множинні вади, несумісні з життям. У такій ситуації припинення подальшого розвитку вагітності є запланованим природою захисним механізмом, який дозволяє «відібрати» тільки повноцінні, здатні вижити, ембріони.
Причинами хромосомних порушень частіше служать:
- некоректне поділ клітин, коли чоловічі (Y) і жіночі (X) хромосоми в яйцеклітині і сперматозоїді не розділяються,
- збій механізму запліднення, наприклад, при злитті яйцеклітини з двома чоловічими клітинами (диспермією),
- порушення поділу (мітозу) правильно сформованої яйцеклітини, коли хромосоми подвоюються, а цитоплазма клітини - ні.
Чим менше термін, на якому вагітність завмерла, тим вище частота хромосомних аномалій (до 95%).
Однак генетична аномалія може з'явитися і після початку нормального розвитку ембріона за участю негативного впливу наркотиків, радіації, алкоголю та інших небажаних факторів.
У сім'ях зі спадковими недугами (наприклад, ген гемофілії) плід отримує генетичні аномалії від батьків.
4. Гормональна дисфункція. Після повноцінної овуляції в тканинах яєчника відбуваються структурні і функціональні зміни, що дозволяють зберегти потенційну вагітність. На місці фолікула, з якого вийшла яйцеклітина, формується жовте тіло. Воно виконує роль тимчасової гормональної залози. Якщо вагітність наступає, жовте тіло секретує прогестерон, щоб запобігти її переривання. Пізніше жовте тіло передає «гормональну естафету» плаценті. Дефіцит прогестерону завжди загрожує вагітності, що розвивається.
Також негативно на розвиток ембріона впливає дисфункція щитовидної залози і надлишок андрогенів.
5. Аутоіммунна патологія.
Все аутоімунні процеси протікають за єдиним сценарієм - вироблення антитіл для боротьби з власними клітинами, які сприймаються як чужорідні (антигени). Антитіла матері атакують клітини ембріона, і вагітність завмирає.
6. Патологія сперматозоїдів (тератозооспермия). Неправильне будова чоловічих статевих клітин не має на увазі коректного процесу запліднення.
7. Неспроможність ендометрія на тлі неодноразових вискоблювання (аборти) або хронічного запалення. Пошкоджений ендометрій нездатний надовго утримати ембріон, тому вагітність переривається.
8. Непрямі чинники. Запорукою успішного перебігу і завершення вагітності є хороше здоров'я матері, яке визначається характером харчування, правильним життєвим ритмом, станом нервової системи, її персональним ставленням до свого здоров'я.
Іноді завмерла вагітність діагностується після екстракорпорального запліднення (ЕКЗ). Однак «винуватцем» є частіше не сама процедура, а ті самі причини, які не дозволили жінці завагітніти звичайним шляхом.
Перші ознаки вагітності, що завмерла
Першим сигналом про те, що ембріон / плід припинив розвиватися є зникнення всіх симптомів, властивих вагітності. Перелік таких ознак залежить від терміну гестації.
«Відчути» завмерла вагітність, а точніше - властиві саме їй ознаки, без додаткових діагностичних заходів вагітна достовірно не може. Виняток становить ситуація, коли на більш пізньому терміні, коли рухи плоду добре відчуваються, і вагітна розуміє, що вони припинилися зовсім. Всі інші суб'єктивні відчуття неспецифічні, так як можуть бути спровоковані і іншими патологіями. Саме тому першорядне значення мають лабораторні показники і ультразвукове дослідження.
Іноді, якщо організм намагається вирішити проблему самостійно і позбавити матір від загиблого ембріона, на тлі зникнення ознак вагітності з'являються кров'янисті виділення. Найчастіше завмерла вагітність завершується саме так - за типом викидня.
Як вже було сказано, природа завжди прагне зберегти для жінки тільки здорові ембріони, тому не кожна запліднена яйцеклітина продовжує свій розвиток. Некоректне зачаття в більшості випадків завершується раннім самовільним перериванням, тому серед всіх епізодів невиношування вагітності лідирує (45 - 88%) не розвивається вагітність. Нерідко, якщо вагітність завмирає досить рано, подібна ситуація виглядає як чергова менструація, яка прийшла з невеликою затримкою.
Діагностика замерзлої вагітності
Перелік діагностичних заходів при вагітності, що завмерла невеликий, причому він практично однаковий як для ранніх, так і для пізніх строків появи патології.
Діагностичний пошук включає:
1. Вивчення скарг, які можуть містити вказують на загибель ембріона / плода ознаки: раптове зникнення супутніх вагітності симптомів, відсутність рухів плода, кровянистое вагінальне відокремлюване і характерні болі.
2. Гінекологічний огляд. Найбільш він актуальний в першому триместрі, коли вагітність ще мала, а матка вже перестає рости відповідно до терміну гестації. Матку пальпують при кожному відвідуванні вагітною і зіставляють її з передбачуваним терміном. Якщо термін вагітності точно вирахувати складно, навіть за умови похибки в розрахунках, матка все одно повинна збільшуватися.
Якщо плід гине на термін, що перевищує 14 тижнів, при огляді в дзеркалах добре візуалізується темно-коричнева слиз, що надходить у влагалищную порожнину з цервікального каналу.
У пізні терміни величину вагітної матки вимірюють зовнішніми методами, а саме по висоті стояння її дна. Його визначають, поклавши ребро долоні на живіт в тому місці, де він з м'якого стає твердим.За допомогою сантиметрової стрічки вимірюється відстань від середини лобкової кістки до місця, де зупинилася долоню. Отримані результати порівнюють із загальноприйнятими параметрами норми.
Даний ознака не патогномоничен, але в сукупності з іншими має важливе значення.
3. Гормональні дослідження. Рівень хоріонічного гонадотропіну після загибелі ембріона не падає моментально, проте якщо його вимірювати в динаміці, можна виявити, що кількість гормону або не змінюється, або знижується.
Для діагностики завмирає вагітності необхідно враховувати тільки кількісні тести на наявність гонадотропіну в крові, так як вони, на відміну від експрес-тестів (ХГЧ в сечі), визначають не тільки наявність гормону, але і його концентрацію. Саме тому, що ХГЧ після загибелі ембріона залишається в організмі кілька тижнів, проводити самостійно тести на вагітність марно - результат буде позитивним при загиблому ембріоні.
4. Вимірювання динаміки базальної температури. Непряма методика, призначена тільки для тих, хто користувався нею поза вагітності, і знає про індивідуальний характер зміни базальної температури.
Вимірювання проводяться після пробудження неодноразово. Як правило, вагітність збільшує базальну температуру (понад 37 ° C), а після загибелі ембріона вона знижується.
5. Найефективнішим і достовірним методом діагностики вагітності, що завмерла вважається ультразвукове сканування. Воно виявляє завмирання вагітності задовго до появи яскравою клініки.
Виділяють два ехографіческіх типу завмерлої вагітності:
- I тип анембріонія: зародка в матці немає, візуалізується порожнє плідне яйце, що не перевищує 2,5 см в діаметрі, матка не відповідає (менше) передбачуваному терміну.
- II тип анембріонія: ембріона в матці також немає, але виявляються його окремі частини, частіше - фрагмент хребта, закладки плодових оболонок (хоріона) не виражені. На відміну від попереднього, першого типу, при цьому варіанті анембріонія матка продовжує збільшуватися з покладеною швидкістю.
У пізні терміни (другий - третій триместри) смерть плоду ультразвукове дослідження констатує без затримки - відразу після його загибелі, коли чітко визначаються виражені відхилення в будові скелета плода і в структурі його кісток.
Сучасна УЗД-апаратура здатна реєструвати серцеву діяльність ембріона / плода. Якщо при дослідженні вона не реєструється, підозрюють внутрішньоутробну загибель. Однак слід зазначити, що іноді при обстеженні на невідповідному обладнанні серцебиття здорового ембріона / плода залишається «непоміченим», тому отримані результати завжди зіставляються з іншими симптомами або повторюються ще раз.
6. У разі припинення вагітності завжди падає концентрація плацентарних гормонів, особливо прогестерону. Якщо результати декількох аналізів показують неухильне падіння «головного» гормону, слід думати про перерваласявагітності.
Лікування завмерлої вагітності
Вилікувати завмерла вагітність можна тільки єдиним методом - видалити її з маткової порожнини. Інших методик терапії не існує. Багато в чому лікувальна тактика визначається терміном гестації і конкретною ситуацією, але завжди вагітна госпіталізується.
Всупереч поширеній невірного думку, розвивається вагітність не завжди видаляють інструментально. Крім того, в деяких найбільш сприятливих ситуаціях можлива вичікувальна тактика, коли протягом нетривалого за часом періоду можливо надати природі самої позбутися маточного вмісту.
Всі існуючі методи лікування класифікуються на:
1. Невтручання ззовні під постійним динамічним наглядом, або тактика вичікування.Плодове яйце і материнський організм утворюють єдину функціональну гормональну систему, призначену для збереження вагітності і контролю за її розвитком. Вони функціонують виключно спільно, і підсумком такого «співробітництва» служить секреція прогестерону, який відповідає за збереження вагітності. Якщо ця важлива зв'язок порушується, що і трапляється при загрозі дострокового припинення вагітності (викидня), відбувається структурна перебудова ендометрія в зоні прикріплення плаценти, тому ембріон погано утримується в місці прикріплення. Від звичайного викидня завмерла вагітність відрізняється тим, що у ембріона порушується метаболізм прогестерону, а це, в свою чергу, запускає припинення подальшого розвитку вагітності.
Коли вагітність завмирає, рівень плацентарних гормонів падає, тому і може бути мимовільний викидень. На цій особливості грунтується тактика вичікування. На жаль, вона використовується нечасто. Завмерла вагітність ранніх строків часто довго не проявляється клінічно, і коли жінка потрапляє до лікаря, що руйнується ембріон провокує небезпечні ускладнення (запалення, інтоксикацію, кровотеча і подібні), які потребують термінових заходів.
2. Медикаментозні методики.
При невеликому терміні (зазвичай до 8-ми тижнів) допускається методика, аналогічна звичайному медикаментозного аборту. Використовуються таблетовані засоби, що пригнічують секрецію прогестерону (Мифепристон), а потім вагінально вводяться аналоги простагландину Е 1 (Мизопростол), через кілька годин не відбулася вагітність виганяється.
Дану методику іноді використовують і на другому триместрі, якщо клінічна ситуація дозволяє.
На пізніх термінах переривання вагітності, що завмерла не відрізняється по виконанню від такого при вагітності звичайної (пізній аборт). Досить ефективним і найменш травматичним методом спорожнення матки при пізньої загибелі плоду вважається введення запускають «пологи» препаратів інтраамніального (в порожнину матки). Стерильні гіпертонічні розчини (хлориду натрію і глюкози) вводять таким чином, щоб вони опинилися між маткою і плодовим міхуром (амніоном). Поступово вводиться рідина відшаровує плодовий оболонки від маткової стінки, яка у відповідь рефлекторно починає скорочуватися, імітуючи звичайний родовий процес. Іноді попередньо «готується» до імпровізованим пологів медикаментозно і шийка матки, щоб її тканини стали м'якими, еластичними.
Хірургічна «чистка» після вагітності, що завмерла, ліквідованої описаними методиками, не потрібно, однак при наявності ускладнень (наприклад, якщо в матці затримується фрагмент плодового яйця або оболонки) її можуть використовувати.
3. Хірургічні методи.
При вагітності, що не до 14-ти - 16-тінедельного терміну загибле плодове яйце елімінується одномоментно, як це робиться при звичайному оперативному аборті - шляхом кюретажа (вискоблювання) або вакуум-аспірації. Незалежно від обраної методики, проводиться обов'язковий гістероскопічного контроль, щоб переконатися в повному видаленні патологічних тканин з маткової порожнини. Також гістроскопія необхідна для найбільш достовірної діагностики локалізації ембріона, а після процедури вона дозволяє обробити всю маткову порожнину антисептичними засобами.
Після того, як нежиттєздатний ембріон / плід видалені будь-яким прийнятним способом, лікувальні заходи тривають. Якщо потрібно, вводяться препарати, що допомагають маткової мускулатури повернути матку в початковий стан. Необхідно провести повноцінну профілактику запального процесу або вилікувати вже наявний.
Навіть при відсутності будь-яких негативних наслідків після процедури (через одну / два тижні) проводиться ультразвуковий контроль, зазвичай його проводять двічі.Він необхідний для діагностики процесів регенерації ендометрія, крім того, необхідно переконатися, що маткова порожнина повністю очищена від нежиттєздатних тканин.
На жаль, ще зустрічаються ситуації, коли, не бажаючи скористатися традиційними методиками, жінки з ранньої завмерла вагітністю вдаються до послуг народної медицини. Без сумніву, існують рослинні препарати, здатні стимулювати скорочення маткової мускулатури, щоб «вигнати» загиблий плід. Однак, що зважилися на подібний легковажний крок, слід знати про наступні наслідки:
- засоби народної медицини надають очікуваний ефект дуже рідко,
- з'явилося кровотеча зовсім не означає, що загиблий ембріон покинув матку, іноді такі виділення з'являються тільки при відшаруванні плаценти,
- коли ембріон гине, він руйнується, і назовні можуть вийти лише його фрагменти,
- подібні дії можуть спровокувати сильну кровотечу і все його негативні наслідки,
- завмерла вагітність «оточена» запальним процесом, з яким необхідно справлятися тільки медикаментозно після евакуації загиблого ембріона,
- у вагітності, що завмерла завжди є серйозна причина, її обов'язково слід знайти і ліквідувати, щоб уникнути повторення негативного сценарію, а це під силу тільки фахівцеві.
Наслідки вагітності, що завмерла
Так як видалення завмерла за технікою виконання багато в чому аналогічна процедурі переривання небажаної «здорової» вагітності, то і негативні наслідки у них частково збігаються.
Найбільш ймовірними ускладненнями є:
- Інфікування. Тривале перебування мертвих тканин в маткової порожнини неминуче провокує асептичне запалення. Спочатку воно не загрожує пацієнтці, однак при відсутності належного лікування до наявного запального процесу приєднується інфекція (вторинне інфікування). Токсини і бактерії «отруюють» жіночий організм, а це загрожує сепсисом і ДВС-синдромом, і обидва стану загрожують життю.
Місцевий запальний процес з подальшим інфікуванням може спровокувати і сама процедура вискоблювання.
- Затримка частин загиблого плодового яйця після його видалення. Поки «чужорідна» тканину, навіть її найменший фрагмент, залишається в матковій порожнини, матка не здатна скоротитися, отже, не може зупинитися і кровотеча.
- Механічні пошкодження маткової стінки.
- Безпліддя. Імовірність цього ускладнення після видалення завмерла порівнянна з такою при аборті. Ризик маточного безпліддя, як правило, вище у категорії жінок, які мають хронічні запальні процеси в матці, а також у тих, хто неодноразово переніс процедуру вискоблювання.
Якщо видалення ембріона виконано дбайливо, а наступні профілактичні заходи проведені в повному обсязі, наслідки для репродуктивного здоров'я зводяться до нуля. До 90% перенесли ранню завмерла вагітність жінок в подальшому здатні вагітніти і виношувати дітей без серйозних проблем.
Неблагополучна в прогностичному відношенні ситуація, коли вагітність завмирає неодноразово. Така ситуація передбачає наявність серйозних гормональних, імунних або генетичних причин, нерідко вони приховані.
Лікування не відбувся викидня
При підозрі на завмерла вагітність жінку необхідно терміново госпіталізувати.
Після виконання обстеження (ХГЧ, УЗД на ранніх термінах і АПФ у 2 триместрі, коагулограма) проводять дбайливу евакуацію ембріона.
Можливий варіант з вичікувальною тактикою, коли зародок мертвий менш ніж 2 тижні (якщо це сталося на ранньому терміні вагітності) і немає ознак почався аборту і інфікування матки. У таких випадках рівень ХГЧ в організмі жінки стрімко падає, з'являються скорочення матки, плодове яйце виштовхується.Однак найчастіше вдаються до використання хірургічного методу, а саме оболонки з плодовим яйцем вискоблюється або піддаються вакуумної аспірації.
Можливо також застосування медикаментозного аборту (на терміни до 7 тижнів) шляхом призначення блокатора прогестерону «мифегин».

Після хірургічного або іншого звільнення порожнини матки від зародка в обов'язковому порядку виконують гістероскопію. В післяопераційному періоді потрібно прийом антибіотиків для профілактики розвитку хоріанамніоніта і ендометриту.
У разі загибелі плоду після 14-16 тижні його евакуацію виконують шляхом транцервікального введення (амніоцентезу) гіпертонічного розчину натрій хлориду або простагландинів, або ж внутрішньовенним введенням розчину простагландинів.
""


